概述
产力异常就是指子宫收缩力异常,常致难产。子宫收缩力异常可以是原发性的,也可以是由于产道或胎儿因素异常使胎儿通过产道困难(形成梗阻性难产)而导致的继发性宫缩乏力。 将胎儿及其附属物从子宫内逼出的力量称为产力。产力是分娩的动力,以子宫收缩力为主,子宫收缩力贯穿于分娩全过程,具有节律性、对称性、极性及缩复作用等特点。它受胎儿、产道和产妇精神心理因素的制约。在分娩过程中,子宫收缩的节律性、对称性及极性不正常或强度、频率有改变,称为子宫收缩力异常。
病因
子宫的收缩功能取决于子宫肌源性、精神源性及激素调节体系中的同步化程度,三者之中任何一方功能异常均可直接导致产力异常(表1)。 1.子宫收缩异常的全身性原因 (1)产妇情绪紧张:对疼痛的耐受力差,烦躁甚至吵闹,干扰中枢神经系统正常功能而影响子宫收缩。 (2)内分泌失调:产妇体内雌激素、缩宫素、前列腺素、乙酰胆碱不足,或孕激素水平下降缓慢,以及子宫对乙酰胆碱敏感性降低等,均可影响子宫肌兴奋阈而影响子宫收缩。 (3)镇静剂等药物应用过多或不当,可抑制宫缩而发生宫缩无力。 (4)产妇合并有急、慢性疾病,或体弱、疲劳,或疾病导致酸中毒,水、电解质紊乱,致...[详细]
发病机制
目前暂无相关资料
临床表现
子宫收缩力异常在临床上的分类(见图1)。 1.子宫收缩乏力 (1)协调性子宫收缩乏力(低张性子宫收缩乏力):临床表现为子宫收缩弱,宫缩时子宫不隆起和变硬,且用手指压阵缩中之宫底部肌壁仍可出现凹陷,宫缩的疼痛程度也轻甚至不痛。阵缩维持时间短而宫缩间歇期相对较长(宫缩<2次/10min)。阵缩不符合正常分娩中阵缩随着产程进展而强度逐渐增大,间歇逐渐变短和维持时间逐渐增长的规律。从子宫收缩测量仪通过羊水压力所测得的子宫腔压力收缩时在3.33kPa(25mmHg)以下或宫缩时宫腔压力增加<2.0kPa(15mmHg),而且是反复地、长时间无进一步增强,则可更准确地早一些断定为低张性...[详细]
并发症
1.对产妇的影响 (1)宫缩乏力:由于产程延长,产妇疲劳,体力消耗大,进食往往减少,可出现疲乏无力、肠胀气、排尿困难甚至尿液潴留等,影响子宫收缩,宫缩乏力更加明显,产程进展更为缓慢。严重者脱水、酸中毒、低钾、产妇衰竭,产程可以完全停顿。 宫缩乏力在第二产程中由于第二产程延长,膀胱被压在胎头与耻骨联合之间时间过久可致局部组织缺血、水肿、坏死,而形成膀胱阴道瘘或尿道阴道瘘。 第三产程宫缩乏力可影响胎盘剥离与娩出,影响血窦关闭和宫壁内肌纤维的压迫止血作用。 产程延长可使产道感染机会增加(由于胎膜相对早破,肛查或阴道检查次数增加和手术产的机会大增等)。...[详细]
实验室检查
目前暂无相关资料
其他辅助检查
目前暂无相关资料
诊断
协调性和不协调性宫缩乏力的共同特征是产程进展缓慢或停滞。常见以下7种表现,可单独存在,也可合并存在(图3)。 子宫收缩过强的诊断见图4。
子宫收缩过强的诊断见图4。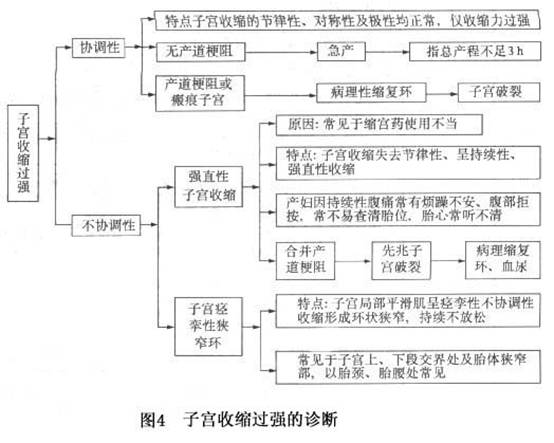
 子宫收缩过强的诊断见图4。
子宫收缩过强的诊断见图4。
治疗
应先查明有无头盆不称及明显的胎位、产道等异常,排除产道梗阻、产妇衰竭及胎儿窘迫等因素后,酌情给予加强宫缩等治疗。 1.协调性(低张性)子宫收缩乏力 (1)无论原发性还是继发性(协调性)宫缩乏力出现,首先应寻找原因,有无头盆不称和胎位异常,了解宫口扩大和先露下降的情况。若发现头盆不称,估计不能阴道分娩者,应及时行剖宫产术。若无头盆不称,估计可阴道分娩,则处理原则是加强宫缩。 (2)第一产程: ①一般处理:通过各种方法消除紧张情绪,使休息好(如导乐分娩、陪伴分娩等)并鼓励进食,通常要考虑给予静脉输液、支持疗法。 ②加强子宫收缩: A.人工...[详细]
预后
对母儿影响 1.对产妇的影响 产程延长直接影响产妇的休息及进食,加上体力消耗和过度换气,可致产妇精神疲惫、全身乏力,严重者引起产妇脱水、酸中毒或低钾血症的发生。第二产程延长可因产道受压过久而致产后排尿困难、尿潴留,甚至发生尿瘘或粪瘘。同时,亦可导致产后出血,并使产褥感染率及手术产率增加。 2.对胎儿的影响 不协调性宫缩乏力不能使子宫壁完全放松,对子宫胎盘影响大,胎儿在宫内缺氧容易发生胎儿窘迫;产程延长使胎头及脐带等受压机会增加,手术助产机会增加,易发生新生儿产伤;新生儿窒息、颅内出血及吸入性肺炎等发病率增加。
预防
应对孕妇进行产前教育,解除孕妇思想顾虑和消除恐惧心理,使孕妇了解妊娠和分娩是生理过程,预防神经紧张所致的宫缩乏力。分娩时鼓励多进食,必要时从静脉补充营养。避免过多的使用镇静药物。注意检查有无头盆不称等,均是预防子宫收缩乏力等有效措施。 为了预防出现局限性狭窄环,应减少不必要的刺激。出现后,停止一切刺激,如禁止阴道内操作,停用缩宫素等。若无胎儿窘迫征象,可给予哌替啶或吗啡,当子宫收缩恢复正常时,可行阴道助产或等待自然分娩。若经上述处理,子宫痉挛性狭窄环不能缓解,宫口未全开,胎先露部高,或伴有胎儿窘迫征象,均应立即行剖宫产术。若胎死宫内,宫口已开全,可行乙醚麻醉,经阴道分娩。

 子宫收缩力异常临床上分为子宫收缩乏力和子宫收缩过强两类,每类又分为协调性子宫收缩和不协调性子宫收缩,详见图1。
子宫收缩力异常临床上分为子宫收缩乏力和子宫收缩过强两类,每类又分为协调性子宫收缩和不协调性子宫收缩,详见图1。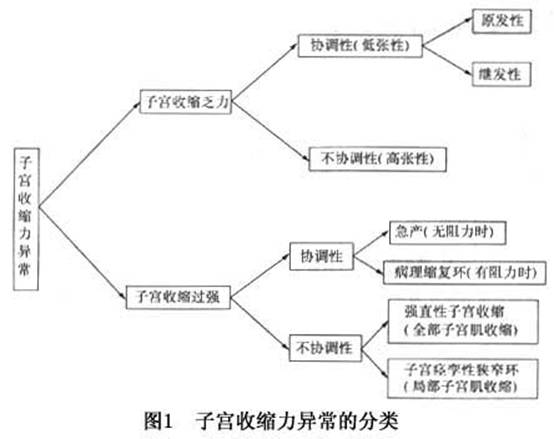
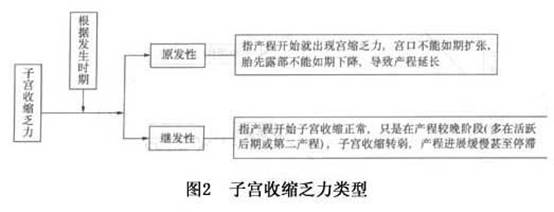
 2.子宫收缩过强 (1)协调性子宫收缩过强:子宫收缩的节律性,对称性和极性都正常,仅子宫收缩力过强、过频,10min内可有≥5次宫缩。宫腔内压>6.7kPa(50mmHg)。若产道无异常阻力(如梗阻等),宫颈口在短时间内迅速开全,并伴有胎先露下降,分娩在短时间内结束。如总产程不足3h,称为急产,以经产妇多见。 虽然急产并无分娩困难,但因宫缩过强、过频,产程过快,可致产妇、胎儿、新生儿多种不利影响和并发症,故临床必须重视,及早识别,正确处理,避免不良后果。 (2)不协调性宫缩过强: ①强直性子宫收缩(普遍性强直性子宫收缩):子宫内口以上的肌层普遍处于强烈的痉挛性收缩状态,称为强直性子宫收缩。其原因并不是子宫肌组织功能异常,而几乎全是子宫肌层以外的因素引起的,如缩宫素运用不当或对外源性缩宫素过于敏感,又如头盆不称致胎儿下降受阻有时可引起强直性子宫收缩,再如胎盘早剥之血液浸润子宫肌层也会引起强直性子宫收缩。 临床上发生强直性子宫收缩时,子宫呈强直性痉挛性收缩,宫缩间歇期短或无间歇,产妇烦躁不安,持续性腹痛,拒按,宫壁强硬而胎位触不清,胎心听不清。有时子宫体部强烈收缩而下段被过度拉长变薄,可出现病理性缩复环等先兆子宫破裂征象,进一步发展可发生子宫破裂。 ②子宫痉挛性狭窄环:子宫壁某部肌肉呈痉挛性不协调性收缩形成环状狭窄、持续不放松,称为子宫痉挛性狭窄环。多在子宫上下段交界处,也可在胎体某一狭窄部的相应宫壁部位,以在胎颈、胎腰处部位宫壁形成狭窄环多见,其原因往往与产妇精神紧张,过度疲劳以及不适当地运用宫缩剂或产科处理中动作粗暴(激惹子宫)有关。 临床表现产妇持续性腹痛,烦躁不安。检查发现(或阴道检查时发觉,或腹部可见)近子宫上下段交界处(也可在子宫任何部位),在胎体狭窄部分出现子宫壁环形凹陷。这种痉挛性狭窄环不随宫缩逐渐上升是其与病理性缩复环的鉴别特征。它阻碍宫口开张与胎儿下降,造成宫口开张缓慢,胎儿先露下降受阻,产程停滞,又因胎盘血循环受影响而胎心可时快时慢。 (3)腹压异常:产科所指腹压是产时腹肌与横膈肌协同作用于子宫的压力,它是产力的一部分。据测定在第二产程中在宫缩的同时增加腹压(即屏气)可使宫腔压力提高2~3倍达13.3~20.0kPa,宫缩加腹压促使胎儿排出。 腹压异常分为过弱和过强2种,多与宫缩乏力或过强同时并存,一般与产妇不能正确运用腹压有关,也与产妇全身情况不佳(如产妇衰竭等)和产程发生梗阻等情况有关。异常腹压不仅增加产妇体力消耗和痛苦,增加手术产机会,而且腹压运用不当或过久,可以削弱产力,延长产程,也可影响胎盘血液灌流量而增加胎儿窘迫机会。
2.子宫收缩过强 (1)协调性子宫收缩过强:子宫收缩的节律性,对称性和极性都正常,仅子宫收缩力过强、过频,10min内可有≥5次宫缩。宫腔内压>6.7kPa(50mmHg)。若产道无异常阻力(如梗阻等),宫颈口在短时间内迅速开全,并伴有胎先露下降,分娩在短时间内结束。如总产程不足3h,称为急产,以经产妇多见。 虽然急产并无分娩困难,但因宫缩过强、过频,产程过快,可致产妇、胎儿、新生儿多种不利影响和并发症,故临床必须重视,及早识别,正确处理,避免不良后果。 (2)不协调性宫缩过强: ①强直性子宫收缩(普遍性强直性子宫收缩):子宫内口以上的肌层普遍处于强烈的痉挛性收缩状态,称为强直性子宫收缩。其原因并不是子宫肌组织功能异常,而几乎全是子宫肌层以外的因素引起的,如缩宫素运用不当或对外源性缩宫素过于敏感,又如头盆不称致胎儿下降受阻有时可引起强直性子宫收缩,再如胎盘早剥之血液浸润子宫肌层也会引起强直性子宫收缩。 临床上发生强直性子宫收缩时,子宫呈强直性痉挛性收缩,宫缩间歇期短或无间歇,产妇烦躁不安,持续性腹痛,拒按,宫壁强硬而胎位触不清,胎心听不清。有时子宫体部强烈收缩而下段被过度拉长变薄,可出现病理性缩复环等先兆子宫破裂征象,进一步发展可发生子宫破裂。 ②子宫痉挛性狭窄环:子宫壁某部肌肉呈痉挛性不协调性收缩形成环状狭窄、持续不放松,称为子宫痉挛性狭窄环。多在子宫上下段交界处,也可在胎体某一狭窄部的相应宫壁部位,以在胎颈、胎腰处部位宫壁形成狭窄环多见,其原因往往与产妇精神紧张,过度疲劳以及不适当地运用宫缩剂或产科处理中动作粗暴(激惹子宫)有关。 临床表现产妇持续性腹痛,烦躁不安。检查发现(或阴道检查时发觉,或腹部可见)近子宫上下段交界处(也可在子宫任何部位),在胎体狭窄部分出现子宫壁环形凹陷。这种痉挛性狭窄环不随宫缩逐渐上升是其与病理性缩复环的鉴别特征。它阻碍宫口开张与胎儿下降,造成宫口开张缓慢,胎儿先露下降受阻,产程停滞,又因胎盘血循环受影响而胎心可时快时慢。 (3)腹压异常:产科所指腹压是产时腹肌与横膈肌协同作用于子宫的压力,它是产力的一部分。据测定在第二产程中在宫缩的同时增加腹压(即屏气)可使宫腔压力提高2~3倍达13.3~20.0kPa,宫缩加腹压促使胎儿排出。 腹压异常分为过弱和过强2种,多与宫缩乏力或过强同时并存,一般与产妇不能正确运用腹压有关,也与产妇全身情况不佳(如产妇衰竭等)和产程发生梗阻等情况有关。异常腹压不仅增加产妇体力消耗和痛苦,增加手术产机会,而且腹压运用不当或过久,可以削弱产力,延长产程,也可影响胎盘血液灌流量而增加胎儿窘迫机会。 B.缩宫素静脉滴注:适用于协调性(低张性)宫缩乏力。使用前必须查明胎心好,胎位正常,无头盆不称。使用方法为缩宫素以0.5U/100ml的浓度(常以5%葡萄糖液或平衡盐液稀释),从8滴/min即2.5mU/min开始,一般滴注开始后3~5min机体对缩宫素起反应,根据宫缩强弱每15~40分钟调整1次剂量(每40min增加2~3mU/min),维持宫缩时宫腔压力达6.7~8.0kPa(50~60mmHg),子宫活性达到200~250mU,宫缩间隔3min,持续40~60s。最大剂量一般不超过20mU/min(30滴/min,1u/100ml浓度,或60滴/min,0.5U/100ml浓度)。对于不敏感者,可增加缩宫素剂量。 缩宫素滴注过程中,需有专人观察记录宫缩、胎心、血压。若出现子宫刺激过度(1min宫缩达到或超过5次,或1次宫缩时间达到或超过90s),或出现胎心率异常,应立即停止滴注。因为缩宫素在母体血中半衰期3~5min,所以停药后几乎总是迅速好转,很少需要加用镇静剂以纠正子宫过度刺激。若发现血压升高则应减慢滴注速度。再者,由于缩宫素有抗利尿作用,增加肾脏对水的重吸收,故需警惕预防尿少、水中毒的发生。 C.前列腺素的应用:地诺前列酮(前列腺素E2 )及F2a均有促进子宫收缩作用。给药途径及剂型多种,口服、静脉滴注及局部用药(放置于阴道后穹隆)都有。由于前列腺素副反应大(宫缩过强、恶心呕吐、头痛、心动过速、视力模糊及浅静脉炎等),价格不菲,故用于催产至今使用不广。 (3)第二产程: ①若无头盆不称,有子宫收缩乏力,也应给予缩宫素静脉滴注加强宫缩,促使产程正常进展。 ②根据不同情况,采取会阴侧切、产钳术或胎头负压吸引术助产。 ③若胎头尚未衔接,则应以剖宫产结束分娩,不宜拖延。 ④第二产程中出现胎儿窘迫征象,胎头双顶径已过坐骨棘间径者应即以产钳术助产;若双顶径尚未达坐骨棘或先露在 2以上者,则急行剖宫产较中位产钳术对婴儿和母亲都更为有利。 (4)第三产程:预防产后出血特别重要,包括使用缩宫素、前列腺素加强子宫缩复,需要时人工剥离胎盘术及双手压迫按摩子宫等等。产程长、破膜时间长者,应给予抗生素预防感染。 协调性宫缩乏力的治疗见图5。
B.缩宫素静脉滴注:适用于协调性(低张性)宫缩乏力。使用前必须查明胎心好,胎位正常,无头盆不称。使用方法为缩宫素以0.5U/100ml的浓度(常以5%葡萄糖液或平衡盐液稀释),从8滴/min即2.5mU/min开始,一般滴注开始后3~5min机体对缩宫素起反应,根据宫缩强弱每15~40分钟调整1次剂量(每40min增加2~3mU/min),维持宫缩时宫腔压力达6.7~8.0kPa(50~60mmHg),子宫活性达到200~250mU,宫缩间隔3min,持续40~60s。最大剂量一般不超过20mU/min(30滴/min,1u/100ml浓度,或60滴/min,0.5U/100ml浓度)。对于不敏感者,可增加缩宫素剂量。 缩宫素滴注过程中,需有专人观察记录宫缩、胎心、血压。若出现子宫刺激过度(1min宫缩达到或超过5次,或1次宫缩时间达到或超过90s),或出现胎心率异常,应立即停止滴注。因为缩宫素在母体血中半衰期3~5min,所以停药后几乎总是迅速好转,很少需要加用镇静剂以纠正子宫过度刺激。若发现血压升高则应减慢滴注速度。再者,由于缩宫素有抗利尿作用,增加肾脏对水的重吸收,故需警惕预防尿少、水中毒的发生。 C.前列腺素的应用:地诺前列酮(前列腺素E2 )及F2a均有促进子宫收缩作用。给药途径及剂型多种,口服、静脉滴注及局部用药(放置于阴道后穹隆)都有。由于前列腺素副反应大(宫缩过强、恶心呕吐、头痛、心动过速、视力模糊及浅静脉炎等),价格不菲,故用于催产至今使用不广。 (3)第二产程: ①若无头盆不称,有子宫收缩乏力,也应给予缩宫素静脉滴注加强宫缩,促使产程正常进展。 ②根据不同情况,采取会阴侧切、产钳术或胎头负压吸引术助产。 ③若胎头尚未衔接,则应以剖宫产结束分娩,不宜拖延。 ④第二产程中出现胎儿窘迫征象,胎头双顶径已过坐骨棘间径者应即以产钳术助产;若双顶径尚未达坐骨棘或先露在 2以上者,则急行剖宫产较中位产钳术对婴儿和母亲都更为有利。 (4)第三产程:预防产后出血特别重要,包括使用缩宫素、前列腺素加强子宫缩复,需要时人工剥离胎盘术及双手压迫按摩子宫等等。产程长、破膜时间长者,应给予抗生素预防感染。 协调性宫缩乏力的治疗见图5。 2.不协调性(高张性)子宫收缩乏力 处理原则是调节子宫收缩,恢复子宫收缩极性。 (1)用哌替啶100mg肌注,或地西泮10mg肌注或静脉注射,来阻断不协调的、无效的子宫收缩,是最主要的治疗。产妇能得到充分休息,醒后多能恢复为协调性子宫收缩,产程往往很顺利。 (2)若经上述处理,不协调性宫缩未得以纠正,或有胎儿窘迫征象,或有头盆不称者,都应行剖宫产术。 (3)若经处理不协调性宫缩已被控制,但子宫收缩仍弱时,则可采用协调性宫缩乏力时加强子宫收缩的方法。必须注意:①在子宫收缩恢复为协调性之前,严禁应用缩宫素;②经哌替啶、地西泮等镇静剂应用后,不协调宫缩虽已被控制但子宫收缩力仍差者,难产和胎儿窘迫的发生比例甚高,必须充分重视、严密监护,正确及时地结束分娩。 不协调性子宫收缩乏力的治疗见图6。
2.不协调性(高张性)子宫收缩乏力 处理原则是调节子宫收缩,恢复子宫收缩极性。 (1)用哌替啶100mg肌注,或地西泮10mg肌注或静脉注射,来阻断不协调的、无效的子宫收缩,是最主要的治疗。产妇能得到充分休息,醒后多能恢复为协调性子宫收缩,产程往往很顺利。 (2)若经上述处理,不协调性宫缩未得以纠正,或有胎儿窘迫征象,或有头盆不称者,都应行剖宫产术。 (3)若经处理不协调性宫缩已被控制,但子宫收缩仍弱时,则可采用协调性宫缩乏力时加强子宫收缩的方法。必须注意:①在子宫收缩恢复为协调性之前,严禁应用缩宫素;②经哌替啶、地西泮等镇静剂应用后,不协调宫缩虽已被控制但子宫收缩力仍差者,难产和胎儿窘迫的发生比例甚高,必须充分重视、严密监护,正确及时地结束分娩。 不协调性子宫收缩乏力的治疗见图6。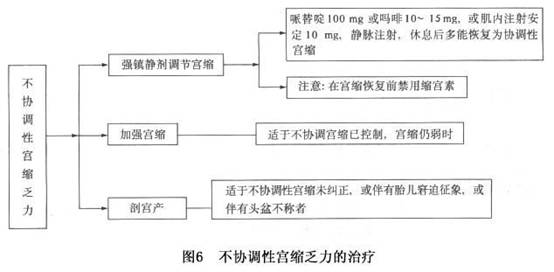 3.协调性子宫收缩过强 (1)有急产史的产妇,预产期前1~2周不宜远行,有条件者应提早住院待产。临产后不宜灌肠,提前做好接产和新生儿复苏的准备工作。 (2)胎儿娩出时勿使产妇向下屏气。若急产来不及消毒,则脐带消毒后再断脐。新生儿坠地者,新生儿应肌注维生素K预防颅内出血,并尽早肌注
3.协调性子宫收缩过强 (1)有急产史的产妇,预产期前1~2周不宜远行,有条件者应提早住院待产。临产后不宜灌肠,提前做好接产和新生儿复苏的准备工作。 (2)胎儿娩出时勿使产妇向下屏气。若急产来不及消毒,则脐带消毒后再断脐。新生儿坠地者,新生儿应肌注维生素K预防颅内出血,并尽早肌注