概述
尿路感染(urinary tract infection,UTI)是指病原体在尿路中生长繁殖,并侵犯泌尿道黏膜或组织而引起的炎症,是细菌感染中最常见的一种感染。UTI影响个体范围广泛,而且对机体产生的临床影响也非常广泛,从具有革兰阴性脓毒血症的急性肾盂肾炎到无症状性菌尿,甚至还有有症状的无菌尿。并且常与其他专科疾病相伴随。尿路感染按临床可分为急性和慢性,也可分为上尿路感染和下尿路感染;上尿路感染最常见的是肾盂肾炎,临床又有急性肾盂肾炎和慢性肾盂盂肾炎之分。急性肾盂肾炎可引起败血症、弥漫性血管内凝血(DIC)、成人呼吸窘迫综合征(ARDS)等,可危及生命。慢性肾盂肾炎在幼儿,尤其是5岁前的幼儿易...[详细]
病因
尿路感染95%以上是由单一细菌引起的。其中90%的门诊病人和50%左右的住院病人,其病原菌是大肠埃希杆菌,此菌血清分型可达140多种,致尿感型大肠埃希杆菌与病人粪便中分离出来的大肠埃希杆菌属同一种菌型,多见于无症状菌尿或无并发症的尿感;变形杆菌、产气杆菌、克雷白肺炎杆菌、铜绿假单胞菌、粪链球菌等见于再感染、留置导尿管、有并发症之尿感者;白色念珠菌、新型隐球菌感染多见于糖尿病及使用糖皮质激素和免疫抑制药的病人及肾移植后;金黄色葡萄球菌多见于皮肤创伤及吸毒者引起的菌血症和败血症;病毒、支原体感染虽属少见,近年来有逐渐增多趋向。多种细菌感染见于留置导尿管、神经源性膀胱、结石、先天性畸形和阴道、肠道、...[详细]
发病机制
尿路感染是由致病菌入侵所致,其发病机制与病原菌感染有关,病原菌入侵感染的途径和方式大致分以下几种。 1.上行性感染 大约95%的尿路感染,其病原菌是由尿道经膀胱、输尿管而上行到肾脏的。正常情况下,尿道口上端1~2cm处有少量细菌存在,只有当机体抵抗力降低或尿道黏膜损伤时,细菌才能入侵、繁殖。尿液的冲洗,尿液中的IgA、溶菌酶、有机酸,黏膜的完整性,膀胱移行上皮分泌的抗黏附因子(Muein)均能抵制病原菌的入侵。近年来电镜证实,大肠埃希杆菌表面有许多P菌毛,它们能特异性地识别和结合于尿路上皮细胞表面的相应受体,从而使菌体紧密黏附在尿路上皮细胞上,避免被尿液冲洗掉。大肠埃希杆菌有菌体...[详细]
临床表现
尿路感染患者根据其分型不同,临床可呈多样化表现。本病临床一般分为单纯型(原发型)和复杂型(继发型)两种。 单纯型尿路感染一般无生理或解剖异常,也无泌尿道手术和插管史,女性常见,多由大肠埃希杆菌从肛门或皮肤进入尿道、阴道繁殖并传播,感染上行至肾引起急性肾盂肾炎,性生活则更有利病原体的上行感染。 复杂型尿路感染多继发于尿路结石、尿路功能紊乱、泌尿系手术及留置尿管后。上尿路感染主要有急性肾盂肾炎、慢性肾盂肾炎。下尿路感染有细菌性尿道炎;真菌性尿道炎;衣原体尿道炎;支原体尿道炎;滴虫性尿道炎;淋病;膀胱炎等。 临床上所说的尿路感染复发与复发性尿路感染是两个不同的概念...[详细]
并发症
常见并发症是在功能和解剖异常的尿路中出现细菌感染和解剖异常,如输尿管或膀胱颈梗阻、多囊肾、梗阻性结石,以及神经源性膀胱或多发性硬化和肾或肾周脓肿。
实验室检查
1.尿常规检查 尿常规检查是最简便而可靠的诊断尿路感染的方法。宜留清晨第1次尿液待测,凡每个高倍视野下超过5个(>5个/HP)白细胞称为脓尿。急性尿路感染时除有脓尿外,常可发现白细胞管型、菌尿,有时可伴镜下血尿或肉眼血尿,尤其是在布鲁杆菌、奴卡杆菌、放线菌、结核杆菌感染时。偶见微量蛋白尿,如有较多蛋白尿则提示肾小球受累。 值得一提的是,脓尿不等于表示尿路一定有感染,因为脓尿可被分为感染性脓尿和无菌性脓尿。无菌性脓尿可见于各种小管间质性肾炎。小管间质性肾炎病因广泛,常见疾病有反应性小管间质性肾炎(即系统感染引起的小管间质性肾炎)、变应性小管间质性肾炎(许多药物均可引起)、非甾体类抗...[详细]
其他辅助检查
1.影像学检查 对UTI影像学检查,主要目的是确定患者是否存在需内科或外科处理的泌尿道的异常。这种检查对于儿童和成年男性患者的诊断尤其有益。而对妇女,如何恰当应用这些方法则存在较多的争议。 UTI影像学诊断检查的基本原则: (1)对可疑梗阻性细菌性肾盂肾炎的住院病人,尤其是感染对恰当的治疗反应不佳者需行排泄性尿路造影或超声波检查,排除是否存在尿路梗阻的可能。而对感染性休克者则需紧急行上述检查,假如这些病人的脓肿压力不能通过引流解除梗阻而减轻,病人通常不可能得到有效的治疗。 (2)对首次或再次UTI的儿童,尤其是年龄<5岁者,宜同时行静脉肾盂造影和膀胱尿路造...[详细]
诊断
由于尿路感染疾病范围的广泛性,从尿痛-尿频综合征到发作性肾盂肾炎,从有症状性菌尿到无症状性菌尿,因此在临床上不能仅仅只作出“尿路感染”的诊断,还必须对UTI患者进行病因诊断和定位诊断,从而使患者得到正确有效的治疗和随访措施,进而减少若干年后慢性肾功能损害的发生率。 事实上,临床医师对尿路感染病因的准确判断以及受累部位的定位诊断能力是有限的。病人若有明显寒战、高热、剧烈腰痛、明显的革兰阴性脓毒血症征象等临床表现,容易作出肾盂肾炎的诊断。但是,如果没有上述症状和体征,也不能排除肾脏疾病的可能,如隐匿性肾盂肾炎。因此在诊治可疑UTI的病人时,应该通过以下几点综合分析诊断: 1...[详细]
治疗
治疗UTI要依据某些重要的临床药理学原理,合理应用抗生素。浅表黏膜感染如膀胱炎,尿路抗生素易达到有效浓度,即易治愈,血药浓度相对不那么重要。因此,青霉素不能用于尿路以外的大肠埃希杆菌和变形杆菌感染,而对由这些细菌引起的膀胱炎有效。同样,四环素在尿路可达有效抗菌浓度,在血清及组织中却不能,可用于治疗耐药的革兰阴性杆菌的感染,包括深部组织感染,肾脏、前列腺感染,同样感染的部位也需要有效的药物浓度。另外,有效血药浓度亦有益,主张用杀菌剂效果较抑菌剂好或两药联用,而不主张单个药物治疗。这些看法是否正确仍无定论,但在研究肾盂肾炎的实验模型中证实,立即减少肾内浓度与迅速得到有效抗菌治疗,对预防肾盂瘢痕形成...[详细]
预后
目前已很清楚,过去对肾盂肾炎的诊断只是随便应用了肾小管间质炎症的条件。在20世纪70年代,随着更有力的病理诊断标准的出现,若干个研究者已开始怀疑这种假设了:无并发症的尿路感染能导致进行性的肾脏损害,据我们944例的尸解材料,极少数非复杂性尿感可发展为终末期萎缩肾。Murray和Goldbery报道了1969~1972年宾夕法尼亚大学医院所有慢性肾脏疾病患者的回顾性研究结果,他们找出101例患慢性间质性肾炎的患者,约占慢性肾脏疾病的1/3,这个数字相似于以前诊断的慢性肾盂肾炎。可是,这101例慢性间质性肾炎患者中无一例是原发的感染性肾脏疾病,而绝大多数是滥用消炎止痛药和尿路解剖异常者。可是,研究...[详细]
预防
复发性或慢性尿路感染患者要增强体质,提高机体的防御能力,消除各种诱发因素如糖尿病、肾结石及尿路梗阻等。积极寻找并去除炎性病灶,如男性的前列腺炎、女性的尿道旁腺炎、阴道炎及宫颈炎。减少不必要的导尿及泌尿道器械操作,如必需保留导尿,应预防性应用抗菌药物。女性再发与性生活有关者,应注意性生活后立即排尿,并内服1剂SMZ-TMP。怀孕期及月经期更应注意外阴清洁。更年期服用尼尔雌醇1~2mg,每月1~2次,以增强局部抵抗力。 另外,预防尿路感染还应注意多饮水、规则用药、合理使用清洁垫、1天中的最后1次服药需在解小便后服用。

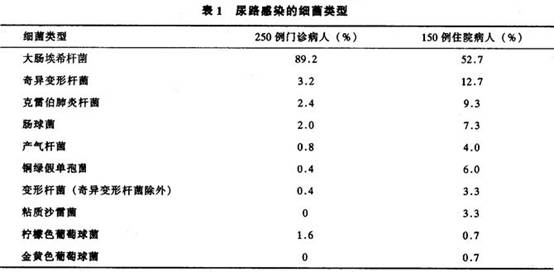
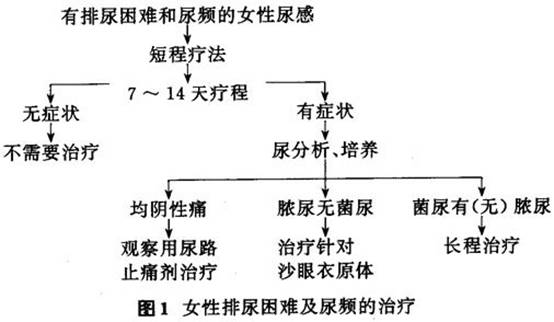 2.年轻女性的再发尿路感染 再发细菌性UTI临床上很常见,女性第一次尿路感染后约20%会再发。已有多种治疗方
2.年轻女性的再发尿路感染 再发细菌性UTI临床上很常见,女性第一次尿路感染后约20%会再发。已有多种治疗方