概述
胃食管反流性疾病(gastro-esophageal reflux disease,GERD)是指胃、十二指肠内容物反流入食管引起临床症状及(或)食管炎症的一种疾病。反流物主要是胃酸、胃蛋白酶,尚可有十二指肠液、胆酸、胰液等,前者临床上多见,后者主要见于胃大部切除术后、胃肠吻合术后、食管肠吻合术后。GERD患者可仅有临床症状而无食管炎症表现,有食管炎症者其临床症状不一定与炎症程度呈平行关系。有生理性与病理性之分,病理性胃食管反流,轻者引起不适、呕吐,重者则可致食管炎及肺部吸入综合征,甚至窒息死亡。
病因
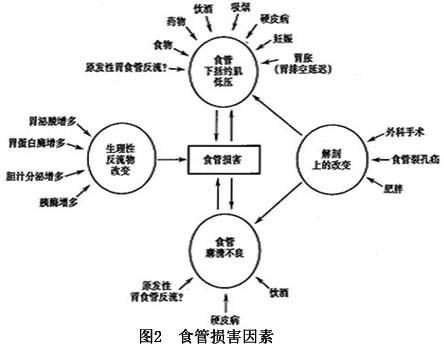
造成食管损害有很多因素,可概括为(图2)。 1.食管裂孔疝 在过去40余年,关于食管裂孔疝在胃食管反流的病理发生和病理生理学方面所起的作用是一个研究的热门话题。有代表性的研究结论如(表1)。 食管裂孔疝增加胃食管反流的危险可能与以下几个因素有关:①降低酸清除能力;②存留的胃十二指肠反流物逆流入食管;③损害膈脚对食管胃连接部的括约肌样作用。流行病学调查表明,在中等度和重度GERD病人中,食管裂孔疝的发病更多,50%~60%的食管裂孔疝病人有内镜所见的食管炎,>90%的内镜所见食管炎病人有食管裂孔疝。食管裂孔疝的大小和LES压力,以及两者的关系是胃食管连接部关闭能力...[详细]
临床表现
烧心常称为姿势性烧心,或返流性烧心。由于屈曲、弯腰、咳嗽、妊娠、腹水、用力排便、穿紧身外衣和围腰,头低位仰卧等姿势均可诱发和加重烧心。还可由于进食过量、或摄入茶、酒、咖啡、果汁、阿司匹林等物质而诱发。中心型裂孔疝病人,具有以上典型烧心表现。偏心型裂孔疝病人仅表现胸骨后不适感或饭后胃胀气、打嗝、嗳气等。个别病人伴有舌、唇、颊黏膜的灼热感或口腔溃疡。儿童常无烧心,主要表现呕吐、返流、消瘦等严重症状。 主要症状除烧心外,还有胸骨后或心窝部疼痛,重者为剧烈的刺疼,放射到后背、胸部、甚至耳后,酷似心绞痛或胸膜炎。如果返流性食管炎病人出现持续性胸骨后疼,甚至放射到颈部提示有穿透性边界溃疡或同时伴...[详细]
并发症
1.食管狭窄 Patterson(1983)统计约80%的食管狭窄是由消化性疾病而来。食管狭窄是GERD后期的严重并发症,约10%的接受药物治疗的病人发生食管狭窄(Marks,1996)。另有统计反流性食管炎病人7.0%~22.7%可发生食管狭窄。 GERD的此种并发症在60~80岁最多。食管狭窄除多见于反复酸暴露所致之食管损伤外,更多见于有十二指肠胃反流者。多数病人有LES功能缺陷,且同时有食管裂孔疝。GERD的严重程度与狭窄的形成略相关。文献报告,GERD病人中高加索人和男性更易发生食管狭窄。应用非类固醇性消炎药常易形成食管狭窄(el-Serag,1997)。我国GERD所致之...[详细]
实验室检查
1.食管黏膜活检 食管黏膜活检和细胞学检查对评价GERD病人的价值有限,除非对Barrett食管和疑有癌变时。镜下表现疑为Barrett食管,则应系统地进行检查以除外分化不良和癌。病人还应采用内镜随诊,每1、2年1次,这是目前对Barrett食管的常规处理方法。 2.病理学检查 Ismail-Beigi等(1970)用吸取活检的方法研究了4组人群,他们建立了GERD的组织病理学诊断标准:①鳞状上皮的基底细胞层厚度增加,正常占上皮厚度的10%(从5%~14%),如超过15%,表明存在反流性炎症;②固有膜乳头延伸,正常情况下乳头不到上皮厚度的66%,超过此限为异常(图11)。后来Ko...[详细]
其他辅助检查
1.X线钡餐造影 食管钡餐造影一般地说不易显示食管黏膜的异常,或仅能显示较重的炎性改变,如黏膜皱襞增厚、糜烂、食管溃疡等,轻度食管炎症则不敏感 食管钡餐造影对合并的食管裂孔疝和食管狭窄有诊断意义。食管狭窄的影像特征:A.狭窄的食管管腔;B.狭窄部缺乏扩张能力,用平滑肌松弛药物亦不能使之扩张;狭窄部呈对称的管腔变细,其上管腔中等度扩大。狭窄以下可见滑动型食管裂孔疝。狭窄如不对称和狭窄内黏膜明显不规则,表明有癌的可能(图12)。 2.内镜检查 内镜检查是观察食管内膜损伤、确立糜烂性食管炎和Barrett食管诊断最好的方法,对可疑GERD的病人内镜检查成为首选方法。病人有...[详细]
诊断
胃食管反流病以反酸、胸骨后疼痛、吞咽困难等为主要临床表现。对胸痛病人,在除外疼痛来自心脏、肺疾患、骨骼肌肉病变或精神因素外,可通过解胃食管反流病史、食管pH监测、内镜和试验性抗反流治疗来确定胃食管反流病。 反流性食管炎的诊断主要通过食管测压及食管PH监测确诊。
治疗
早期返流性食管炎的内科治疗是采用综合性措施,治疗时间至少6周。其目的是使食管黏膜长期不受刺激,消除或中和酸性分泌物,终止从表面黏膜传向基底细胞的信息,达到乳头退缩,表面上皮恢复正常,食管对酸的易感性降低,病人不再感到烧心。返流一旦防止,酸滴入试验就恢复正常。具体措施如下: 1.抬高床头,这是简便而有效的方法,一般将床头抬高10~20cm。 2.注意进食的方法和选用的食品,不要选用降低LES压力的食品,包括高脂的饮食、巧克力、咖啡、可口可乐、烟酒、辛辣食品及酸性饮料。注意晚餐和入睡的间距拉长。每餐后病人处于直立位或餐后散步,借重力促进食物排空。 3.避免应用降低LE...[详细]
预后
手术后疗效好,控制呕吐或反流疗效达95%,死亡率一般仅0.6%,术后疗效判断标准:①全部症状与并发症完全、永久性解除;②能够打嗝、排出胃内多余气体;③必要时还能呕吐;④食管动力学研究和24h食管pH值监测结果正常,或接近正常值范围。主要合并症有复发,折叠部回纳到胸腔,食管胃连接部狭窄及胀气综合征(gasbloat syndrome)等。后者发生原因可能与手术中损伤迷走神经分支有关。有人提出在行Nissen手术时加做幽门成形术,以改善因胀气综合征而致的胃扩张。Spitz报道Nis-sen术后有10%病例有肠粘连并发症发生,应引起重视。韩茂堂等(1987)报道有明显食管胃反流不伴有裂孔疝的8例新生...[详细]
预防
改变生活方式其目的在于减少酸的反流和减少反流物与食管黏膜的接触时间。 1.过度肥胖者会增大腹压而促成反流,所以应避免摄入促进反流的高脂肪食物,减轻体重。 2.少吃多餐,睡前4 h内不宜进食,以使夜间胃内容物和胃压减到最低程度,必要时将床头抬高10cm。这对夜间平卧时的反流甚为重要,利用重力来清除食管内的有害物。 3.避免在生活中长久增加腹压的各种动作和姿势,包括穿紧身衣及束紧腰带,有助于防止反流。 4.戒烟、戒酒,少食巧克力和咖啡等,因抽烟减少唾液的生成,也与烧心有关;饮酒、进食巧克力和咖啡等会降低食管下段括约肌张力,延缓胃的排空,食管清酸能力下降。

 1.食管裂孔疝 在过去40余年,关于食管裂孔疝在胃食管反流的病理发生和病理生理学方面所起的作用是一个研究的热门话题。有代表性的研究结论如(表1)。
1.食管裂孔疝 在过去40余年,关于食管裂孔疝在胃食管反流的病理发生和病理生理学方面所起的作用是一个研究的热门话题。有代表性的研究结论如(表1)。  食管裂孔疝增加胃食管反流的危险可能与以下几个因素有关:①降低酸清除能力;②存留的胃十二指肠反流物逆流入食管;③损害膈脚对食管胃连接部的括约肌样作用。流行病学调查表明,在中等度和重度GERD病人中,食管裂孔疝的发病更多,50%~60%的食管裂孔疝病人有内镜所见的食管炎,>90%的内镜所见食管炎病人有食管裂孔疝。食管裂孔疝的大小和LES压力,以及两者的关系是胃食管连接部关闭能力的决定因素。一个既有LES压力低下又有一巨大食管裂孔疝的病人,在突然升高腹内压力时,比一仅有LES压力低下而无食管裂孔疝的病人,发生胃食管反流的机会多数倍。研究还证明,食管裂孔疝的尺寸增大,LES压力更下降。 现代观念支持这样的事实:对有反流症状的病人,食管裂孔疝的大小是决定食管炎程度的主要因素。LES压力和性别的影响就差一些,但仍是致病因素。24hpH监测异常与食管裂孔疝的大小明显相关。 2.肥胖 肥胖和GERD的关系还不清楚,肥胖病人是否更易患食管裂孔疝亦无定论。有关肥胖与食管裂孔疝、食管炎、胃排空和pH监测等因素之间的关系有很多研究。例如,Wright(1983)指出体表面积与胃排空无关系。Mercer(1985)认为肥胖反流者食管胃之间的平均压力梯度,较之无反流的瘦人明显为大;胖人的食管通过时间延长,增加了食管黏膜的酸接触时间。Mercer(1987)又指出瘦人与胖人LES压力无明显差别。过于肥胖(超过体重指数5%以上)多见于有食管裂孔疝和食管炎的人(Stene Larsen,1988)。Maddox(1989)的研究证明与对照组相比,胖人的固体食物和液体食物胃排空延迟,食管排空也延迟。Hutson(1993)的研究结果是两组胃排空率相似,平均体重下降8.3%也无改变。Rigaud(1995)的研究是总反流次数与体重指数、脂肪摄入和胃排空延迟明显相关。肥胖者的胃食管反流并不增多。体重下降10kg,反流的主观表现和客观表现均无改善(Kjellin,1996)。胖人体重减低之后,平均pH无改变(Mathus-Vliegen,1996)。可见以上的研究结果莫衷一是。但无论如何,普遍认为在胖人胃食管反流较为常见,不管诸多研究的结论如何,肥胖是造成胃食管反流的一个病理生理因素这一观念,还是被广泛接受的。显然,有必要进一步对肥胖和反流之间的关系进行细致的研究。 3.饮酒 饮酒可抑制食管的酸清除能力,损害食管运动功能,降低LES压力。Ke
食管裂孔疝增加胃食管反流的危险可能与以下几个因素有关:①降低酸清除能力;②存留的胃十二指肠反流物逆流入食管;③损害膈脚对食管胃连接部的括约肌样作用。流行病学调查表明,在中等度和重度GERD病人中,食管裂孔疝的发病更多,50%~60%的食管裂孔疝病人有内镜所见的食管炎,>90%的内镜所见食管炎病人有食管裂孔疝。食管裂孔疝的大小和LES压力,以及两者的关系是胃食管连接部关闭能力的决定因素。一个既有LES压力低下又有一巨大食管裂孔疝的病人,在突然升高腹内压力时,比一仅有LES压力低下而无食管裂孔疝的病人,发生胃食管反流的机会多数倍。研究还证明,食管裂孔疝的尺寸增大,LES压力更下降。 现代观念支持这样的事实:对有反流症状的病人,食管裂孔疝的大小是决定食管炎程度的主要因素。LES压力和性别的影响就差一些,但仍是致病因素。24hpH监测异常与食管裂孔疝的大小明显相关。 2.肥胖 肥胖和GERD的关系还不清楚,肥胖病人是否更易患食管裂孔疝亦无定论。有关肥胖与食管裂孔疝、食管炎、胃排空和pH监测等因素之间的关系有很多研究。例如,Wright(1983)指出体表面积与胃排空无关系。Mercer(1985)认为肥胖反流者食管胃之间的平均压力梯度,较之无反流的瘦人明显为大;胖人的食管通过时间延长,增加了食管黏膜的酸接触时间。Mercer(1987)又指出瘦人与胖人LES压力无明显差别。过于肥胖(超过体重指数5%以上)多见于有食管裂孔疝和食管炎的人(Stene Larsen,1988)。Maddox(1989)的研究证明与对照组相比,胖人的固体食物和液体食物胃排空延迟,食管排空也延迟。Hutson(1993)的研究结果是两组胃排空率相似,平均体重下降8.3%也无改变。Rigaud(1995)的研究是总反流次数与体重指数、脂肪摄入和胃排空延迟明显相关。肥胖者的胃食管反流并不增多。体重下降10kg,反流的主观表现和客观表现均无改善(Kjellin,1996)。胖人体重减低之后,平均pH无改变(Mathus-Vliegen,1996)。可见以上的研究结果莫衷一是。但无论如何,普遍认为在胖人胃食管反流较为常见,不管诸多研究的结论如何,肥胖是造成胃食管反流的一个病理生理因素这一观念,还是被广泛接受的。显然,有必要进一步对肥胖和反流之间的关系进行细致的研究。 3.饮酒 饮酒可抑制食管的酸清除能力,损害食管运动功能,降低LES压力。Ke GERD的咳嗽半数以上为干咳,用24小时pH监测发现咳嗽经常见于清醒状态和直立位时,而不是发生于夜间。病人常没有胃食管反流症状,如烧心、反酸等,故50%~75%的病人否认有反流病史。用长时间pH监测证实,咳嗽往往是惟一症状,但也可有典型反流症状,或非典型症状,如胸痛、恶心、哮喘和声音嘶哑。 (3)哮喘:哮喘病人中,GERD的发病率有不同的调查报告。Perrin-Foyolle等(1989)从连续150例哮喘病人中发现65%的病人有反流症状。Connell(1990)报告连续189例哮喘病人中,72%有烧心症状,半数病人夜间仰卧位时出现烧心症状。18%夜间有咽喉部烧灼感。Field等(1996)报告109例哮喘病人中,77%有烧心症状,55%有反胃,24%有吞咽困难,37%的病人需用至少1种抗反流药物。另有4个国家6家医院报告的527例成年哮喘病人,经食管pH监测证实有胃食管反流者362例(69%)。内镜连续观察186例哮喘病人,39%有食管黏膜糜烂或溃疡形成,13%有Barrett食管。食管裂孔疝作为胃食管反流的间接表现,50%的哮喘病人有
GERD的咳嗽半数以上为干咳,用24小时pH监测发现咳嗽经常见于清醒状态和直立位时,而不是发生于夜间。病人常没有胃食管反流症状,如烧心、反酸等,故50%~75%的病人否认有反流病史。用长时间pH监测证实,咳嗽往往是惟一症状,但也可有典型反流症状,或非典型症状,如胸痛、恶心、哮喘和声音嘶哑。 (3)哮喘:哮喘病人中,GERD的发病率有不同的调查报告。Perrin-Foyolle等(1989)从连续150例哮喘病人中发现65%的病人有反流症状。Connell(1990)报告连续189例哮喘病人中,72%有烧心症状,半数病人夜间仰卧位时出现烧心症状。18%夜间有咽喉部烧灼感。Field等(1996)报告109例哮喘病人中,77%有烧心症状,55%有反胃,24%有吞咽困难,37%的病人需用至少1种抗反流药物。另有4个国家6家医院报告的527例成年哮喘病人,经食管pH监测证实有胃食管反流者362例(69%)。内镜连续观察186例哮喘病人,39%有食管黏膜糜烂或溃疡形成,13%有Barrett食管。食管裂孔疝作为胃食管反流的间接表现,50%的哮喘病人有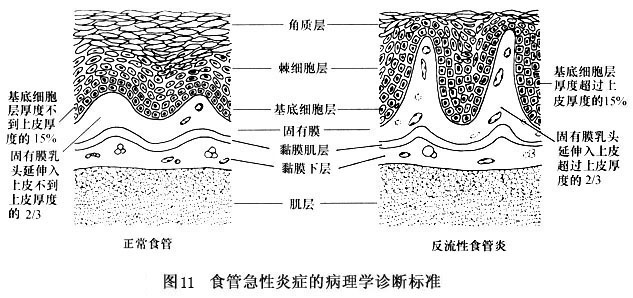 GERD的食管固有膜内出现嗜中性和嗜酸性2种细胞,对诊断反流性食管炎具有重要意义。但嗜酸性细胞并非是反流性食管炎的固有特征,嗜酸性细胞增多症和嗜酸性细胞胃肠炎病人亦可发现明显的嗜酸性细胞浸润,只有除外此2种情况之后,才可视为反流性食管炎的一项组织学诊断标准。在食管上皮或固有膜内发现嗜中性细胞通常表明炎症比较严重。不少作者认为反流性食管炎轻微期嗜中性细胞并不经常出现,故以此作为诊断依据并不可靠。另外,固有膜乳头浅表毛细血管扩张,并向上皮内生长,以及红细胞渗入上皮内亦是早期食管炎的一个诊断标志。 在炎症进展和糜烂形成期,内镜下可见沿食管长轴有条状糜烂,也可成片状融合。组织学检查可见病变区域上皮坏死脱落,形成浅表性上皮缺损,其上由炎性纤维素膜覆盖,其下可见中性粒细胞及淋巴细胞、浆细胞浸润。炎症改变主要限于黏膜肌层以上,还可见到浅表部位毛细血管和纤维母细胞增生,形成慢性炎症或愈复性肉芽组织。 食管出现溃疡时,或孤立,或融合,扩展至黏膜下层,较少侵及肌层。溃疡表面为渗出性纤维素生物,溃疡底部为坏死组织,其下面为新生毛细血管、增生之纤维母细胞、慢性炎细胞或混有数量不等的嗜中性细胞构成的肉芽组织,久之,溃疡底部则为肉芽组织形成的瘢痕组织所修复。 3.胆红素监测 近年研究发现GERD病人的症状和并发症与十二指肠内容物反流有关。十二指肠胃食管反流(duodenogastroesophageal reflux,DGR)的反流物含有胰蛋白酶、溶血卵磷脂和胆酸,这些物质若与胃内容(蛋白酶、盐酸)混合,被认为能加重对食管黏膜的损害。对动物和人类的研究均表明,存在于食管的结合胆酸在酸性环境能引起食管炎,而胆盐或胰蛋白酶在碱性环境能否损害黏膜尚无定论。 研究DGR的最大困难是缺少能正确识别此种反流的工具。过去,应用内镜检查、核素扫描和食管pH监测等方法进行过研究,结果都不准确。曾把pH>7作为“碱性反流”的标志,但有许多因素可致pH>7,其中唾液分泌过多是pH>7的一个主要原因,如pH电极的刺激、酸反流、牙齿感染等均使唾液分泌增多和其pH升高。 最敏感的发现DGR方法是胆红素监测。近年有甲溴苯宁(Bilitec)2000(Medttonic-Synectics)问世,能有效地测量十二指肠反流,定量地发现十二指肠反流物中的胆红素。这是用纤维光导技术制造的监测设备,在生理条件下对十二指肠胃反流进行24小时便携式监测,还可与pH电极结合使用,同时测定来自十二指肠的胆红素和胃内的pH变化。
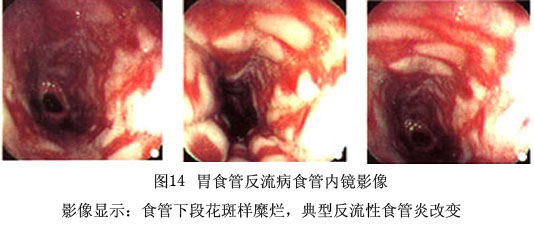
GERD的食管固有膜内出现嗜中性和嗜酸性2种细胞,对诊断反流性食管炎具有重要意义。但嗜酸性细胞并非是反流性食管炎的固有特征,嗜酸性细胞增多症和嗜酸性细胞胃肠炎病人亦可发现明显的嗜酸性细胞浸润,只有除外此2种情况之后,才可视为反流性食管炎的一项组织学诊断标准。在食管上皮或固有膜内发现嗜中性细胞通常表明炎症比较严重。不少作者认为反流性食管炎轻微期嗜中性细胞并不经常出现,故以此作为诊断依据并不可靠。另外,固有膜乳头浅表毛细血管扩张,并向上皮内生长,以及红细胞渗入上皮内亦是早期食管炎的一个诊断标志。 在炎症进展和糜烂形成期,内镜下可见沿食管长轴有条状糜烂,也可成片状融合。组织学检查可见病变区域上皮坏死脱落,形成浅表性上皮缺损,其上由炎性纤维素膜覆盖,其下可见中性粒细胞及淋巴细胞、浆细胞浸润。炎症改变主要限于黏膜肌层以上,还可见到浅表部位毛细血管和纤维母细胞增生,形成慢性炎症或愈复性肉芽组织。 食管出现溃疡时,或孤立,或融合,扩展至黏膜下层,较少侵及肌层。溃疡表面为渗出性纤维素生物,溃疡底部为坏死组织,其下面为新生毛细血管、增生之纤维母细胞、慢性炎细胞或混有数量不等的嗜中性细胞构成的肉芽组织,久之,溃疡底部则为肉芽组织形成的瘢痕组织所修复。 3.胆红素监测 近年研究发现GERD病人的症状和并发症与十二指肠内容物反流有关。十二指肠胃食管反流(duodenogastroesophageal reflux,DGR)的反流物含有胰蛋白酶、溶血卵磷脂和胆酸,这些物质若与胃内容(蛋白酶、盐酸)混合,被认为能加重对食管黏膜的损害。对动物和人类的研究均表明,存在于食管的结合胆酸在酸性环境能引起食管炎,而胆盐或胰蛋白酶在碱性环境能否损害黏膜尚无定论。 研究DGR的最大困难是缺少能正确识别此种反流的工具。过去,应用内镜检查、核素扫描和食管pH监测等方法进行过研究,结果都不准确。曾把pH>7作为“碱性反流”的标志,但有许多因素可致pH>7,其中唾液分泌过多是pH>7的一个主要原因,如pH电极的刺激、酸反流、牙齿感染等均使唾液分泌增多和其pH升高。 最敏感的发现DGR方法是胆红素监测。近年有甲溴苯宁(Bilitec)2000(Medttonic-Synectics)问世,能有效地测量十二指肠反流,定量地发现十二指肠反流物中的胆红素。这是用纤维光导技术制造的监测设备,在生理条件下对十二指肠胃反流进行24小时便携式监测,还可与pH电极结合使用,同时测定来自十二指肠的胆红素和胃内的pH变化。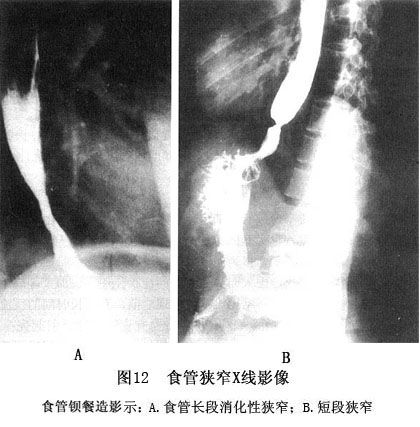 2.内镜检查 内镜检查是观察食管内膜损伤、确立糜烂性食管炎和Barrett食管诊断最好的方法,对可疑GERD的病人内镜检查成为首选方法。病人有烧心、反酸症状者,内镜可以在45%~60%的病人中显示出糜烂性食管炎;另一部分病人则可能有非糜烂性食管炎,如食管黏膜水肿、充血或正常表现(图13,14)。
2.内镜检查 内镜检查是观察食管内膜损伤、确立糜烂性食管炎和Barrett食管诊断最好的方法,对可疑GERD的病人内镜检查成为首选方法。病人有烧心、反酸症状者,内镜可以在45%~60%的病人中显示出糜烂性食管炎;另一部分病人则可能有非糜烂性食管炎,如食管黏膜水肿、充血或正常表现(图13,14)。
 (1)内镜下Savary与Miller分期法。 Ⅰ期:单一或孤立的糜烂,有红斑和(或)渗出。 Ⅱ期:糜烂或溃疡融合,但未累及食管全周。 Ⅲ期:病变累及食管全周,无食管狭窄。 Ⅳ期:慢性病变或溃疡,有食管壁纤维化和狭窄,短食管,和(或)Barrett食管。 (2)洛杉矶分级法: A级:一处或更多处黏膜破坏,每处均不超过5mm。 B级:在黏膜皱襞上至少有一处超过5mm长的黏膜破坏,但在黏膜皱襞之间无融合。 C级:两处或更多处的黏膜皱襞之间有融合性破坏,尚未形成全周破坏。 D级:全周黏膜破坏。 症状不典型和有食管外症状的病人,糜烂性食管炎较少见。有不能解释的胸痛和冠状血管正常的病人,虽然50%有GERD,但糜烂性食管炎仅占10%或更少。 在同时有哮喘的GERD病人中,内镜下食管炎报告为30%~40%。Larrain(1991)的一项研究报告指出,食管炎见于哮喘病人的33%,主要是非糜烂性食管炎。 内镜检查能提示GERD病人的预后和内科药物治疗结果。对制定长期治疗计划有帮助。 目前对可疑与GERD有关的胸痛、哮喘、咳嗽或声音嘶哑的病人,另有人主张并不一定常规进行内镜检查,而是用pH监测作为最初的诊断方法。如证实有食管外反流症状,病人需要长期药物治疗或抗反流手术时,再进行内镜检查以除外Barrett食管。 3.长时间食管pH监测 长时间食管pH监测是观察胃食管反流最敏感的方法。所谓长时间食管pH监测一般是指24小时食管pH监测,短于24小时的做法被认为不够理想和准确。 首先用食管测压的方法来测定LES的位置,将电极放置于LES以上5cm处,电极与一体外记录仪相联接。监测完毕,经由电脑分析、显示、储存和打印。 监测导管上一般有一个电极,但也可在导管上装有多个电极,胃、食管远端、食管近端可同时监测。除了可以发现食管下端的酸反流以外,还可测得食管上括约肌(upper esophageal sphincter,UES)下方的酸暴露,对有慢性咳嗽、哮喘或声音嘶哑的病人,能发现反流造成的误吸。胃内电极能观察抗反流治疗的胃酸分泌情况。为了发现酸反流到UES上方的下咽部和引起误吸,更可把电极放在UES上方。但目前所用的双电极导管电极的距离固定为15cm,如把上方的电极放在UES上方,则下方的电极不再在LES以上5cm处,这可能影响对资料的分析。咽部的电极常使病人感到不适。目前尚缺乏此部位的正常值,现在只有LES上方5cm和20cm的正常值。各实验室之间的正常值略有差异,一般正常值定为:食管pH<4在食管远端立位是≤6%,卧位是≤1.2%;在食管近端立位是≤1.1%,卧位是0%。 可以让病人按动佩带的微电脑记录仪键钮,记录自己的症状,这样可找出反流与症状的关系。如有症状出现,症状与反流相关达50%以上,即可认为是一阳性相关(Weinei,1988)。 GERD病人有哮喘、慢性咳嗽或其他上呼吸道症状,24小时食管pH监测是理想的检查方法。如双电极导管的远端电极测到酸反流,可以确立GERD的诊断,更重要的是近端电极测到异常酸反流,这提示有发生误吸的可能,而食管外症状很可能是由于GERD所致。如发现症状与反流相关,即可确立诊断。观察近端反流情况可以预告GERD引起肺疾患病人的内科治疗反应。很重要的一点是有一小部分病人远端电极测量结果正常,但近端电极却测得反流频率加大,或反流至下咽部。在一项研究中,10例反流性喉炎病人有3例显示有下咽部反流,而远端电极未测到反流(Katz,1987)。在一个大组回顾性调查中,12%的病人仅有异常的近端反流,而无远端反流,这种病人若用单电极测量食管远端,肯定结果不准确(Schnatz,1996)。有的经验认为,如果反流之后症状在5分钟之内出现,可以认为两者有很强的相关(Katz,1987)。 4.食管测压 食管压力测定可以在抗反流手术前获知有关食管体部和LES运动异常的信息。LES压力低下固然是GERD的一个重要决定因素,但不少GERD病人的LES压力不一定很低。Barrett的实验室仅有4%的GERD病人LES压力低下,而食管体部运动异常更常见一些,所谓食管体部运动异常是指食管在吞咽后收缩振幅小于30mmHg而言。此种异常也称无效的食管运动(ineffective esophageal motility,IEM),见于30%的GERD病人。在Katz的实验室中,IEM在GERD病人中最为常见,约占35%。在反流与哮喘、咳嗽有关的病人中频率相似。在有哮喘和其他呼吸道异常的病人中,如有IEM,其对抗反流手术的反应较无食管运动障碍的病人为差。此外,外科医生还可以根据测压结果来选择手术方法,在食管运动功能正常的病人中可做Nlissen手术,对IEM病人,宜采用Toupet手术或Belsey 4号手术。 5.核素扫描 令病人平卧位饮下用核素标定的实验餐,在闪烁照相机下进行扫描,以定量地发现胃食管反流,此项技术即为核素扫描。核素是用99mTc。扫描时采用一些促使反流的方法,如Valsalva试验和腹部缚腹带以加压。根据胃和食管内的核素含量来确定有无反流,由电脑进行分析。 此项检查的优点是非侵害性,病人放射性接触很微量,不需长时间监测,很快便可得到检查结果。因为是观察食管、胃的机械功能和测量反流物的容积,又因为餐后胃酸被食物中和,而核素扫描能发现餐后的反流,所以此项技术是一项与酸无关的试验。Shay(1991)报告核素扫描能发现61%的餐后反流,而pH监测只能发现15%的餐后反流。 核素扫描的不足之处是其敏感性和特异性仍不够高,报告其在成年人的敏感性从14%~90%,平均65%。特异性稍高,从60%~90%。从另一方面说,监测时间短也是一个缺点,因为反流常是间歇性发作,且多在饭后,监测时间短不易捕捉到反流。用腹带加压不是生理状态,虽然提高了敏感性(其中也包括了一些假阳性),却降低了特异性。目前此检查多被pH监测所取代,但在疑为非酸性反流的情况下,尚有一定用途。
(1)内镜下Savary与Miller分期法。 Ⅰ期:单一或孤立的糜烂,有红斑和(或)渗出。 Ⅱ期:糜烂或溃疡融合,但未累及食管全周。 Ⅲ期:病变累及食管全周,无食管狭窄。 Ⅳ期:慢性病变或溃疡,有食管壁纤维化和狭窄,短食管,和(或)Barrett食管。 (2)洛杉矶分级法: A级:一处或更多处黏膜破坏,每处均不超过5mm。 B级:在黏膜皱襞上至少有一处超过5mm长的黏膜破坏,但在黏膜皱襞之间无融合。 C级:两处或更多处的黏膜皱襞之间有融合性破坏,尚未形成全周破坏。 D级:全周黏膜破坏。 症状不典型和有食管外症状的病人,糜烂性食管炎较少见。有不能解释的胸痛和冠状血管正常的病人,虽然50%有GERD,但糜烂性食管炎仅占10%或更少。 在同时有哮喘的GERD病人中,内镜下食管炎报告为30%~40%。Larrain(1991)的一项研究报告指出,食管炎见于哮喘病人的33%,主要是非糜烂性食管炎。 内镜检查能提示GERD病人的预后和内科药物治疗结果。对制定长期治疗计划有帮助。 目前对可疑与GERD有关的胸痛、哮喘、咳嗽或声音嘶哑的病人,另有人主张并不一定常规进行内镜检查,而是用pH监测作为最初的诊断方法。如证实有食管外反流症状,病人需要长期药物治疗或抗反流手术时,再进行内镜检查以除外Barrett食管。 3.长时间食管pH监测 长时间食管pH监测是观察胃食管反流最敏感的方法。所谓长时间食管pH监测一般是指24小时食管pH监测,短于24小时的做法被认为不够理想和准确。 首先用食管测压的方法来测定LES的位置,将电极放置于LES以上5cm处,电极与一体外记录仪相联接。监测完毕,经由电脑分析、显示、储存和打印。 监测导管上一般有一个电极,但也可在导管上装有多个电极,胃、食管远端、食管近端可同时监测。除了可以发现食管下端的酸反流以外,还可测得食管上括约肌(upper esophageal sphincter,UES)下方的酸暴露,对有慢性咳嗽、哮喘或声音嘶哑的病人,能发现反流造成的误吸。胃内电极能观察抗反流治疗的胃酸分泌情况。为了发现酸反流到UES上方的下咽部和引起误吸,更可把电极放在UES上方。但目前所用的双电极导管电极的距离固定为15cm,如把上方的电极放在UES上方,则下方的电极不再在LES以上5cm处,这可能影响对资料的分析。咽部的电极常使病人感到不适。目前尚缺乏此部位的正常值,现在只有LES上方5cm和20cm的正常值。各实验室之间的正常值略有差异,一般正常值定为:食管pH<4在食管远端立位是≤6%,卧位是≤1.2%;在食管近端立位是≤1.1%,卧位是0%。 可以让病人按动佩带的微电脑记录仪键钮,记录自己的症状,这样可找出反流与症状的关系。如有症状出现,症状与反流相关达50%以上,即可认为是一阳性相关(Weinei,1988)。 GERD病人有哮喘、慢性咳嗽或其他上呼吸道症状,24小时食管pH监测是理想的检查方法。如双电极导管的远端电极测到酸反流,可以确立GERD的诊断,更重要的是近端电极测到异常酸反流,这提示有发生误吸的可能,而食管外症状很可能是由于GERD所致。如发现症状与反流相关,即可确立诊断。观察近端反流情况可以预告GERD引起肺疾患病人的内科治疗反应。很重要的一点是有一小部分病人远端电极测量结果正常,但近端电极却测得反流频率加大,或反流至下咽部。在一项研究中,10例反流性喉炎病人有3例显示有下咽部反流,而远端电极未测到反流(Katz,1987)。在一个大组回顾性调查中,12%的病人仅有异常的近端反流,而无远端反流,这种病人若用单电极测量食管远端,肯定结果不准确(Schnatz,1996)。有的经验认为,如果反流之后症状在5分钟之内出现,可以认为两者有很强的相关(Katz,1987)。 4.食管测压 食管压力测定可以在抗反流手术前获知有关食管体部和LES运动异常的信息。LES压力低下固然是GERD的一个重要决定因素,但不少GERD病人的LES压力不一定很低。Barrett的实验室仅有4%的GERD病人LES压力低下,而食管体部运动异常更常见一些,所谓食管体部运动异常是指食管在吞咽后收缩振幅小于30mmHg而言。此种异常也称无效的食管运动(ineffective esophageal motility,IEM),见于30%的GERD病人。在Katz的实验室中,IEM在GERD病人中最为常见,约占35%。在反流与哮喘、咳嗽有关的病人中频率相似。在有哮喘和其他呼吸道异常的病人中,如有IEM,其对抗反流手术的反应较无食管运动障碍的病人为差。此外,外科医生还可以根据测压结果来选择手术方法,在食管运动功能正常的病人中可做Nlissen手术,对IEM病人,宜采用Toupet手术或Belsey 4号手术。 5.核素扫描 令病人平卧位饮下用核素标定的实验餐,在闪烁照相机下进行扫描,以定量地发现胃食管反流,此项技术即为核素扫描。核素是用99mTc。扫描时采用一些促使反流的方法,如Valsalva试验和腹部缚腹带以加压。根据胃和食管内的核素含量来确定有无反流,由电脑进行分析。 此项检查的优点是非侵害性,病人放射性接触很微量,不需长时间监测,很快便可得到检查结果。因为是观察食管、胃的机械功能和测量反流物的容积,又因为餐后胃酸被食物中和,而核素扫描能发现餐后的反流,所以此项技术是一项与酸无关的试验。Shay(1991)报告核素扫描能发现61%的餐后反流,而pH监测只能发现15%的餐后反流。 核素扫描的不足之处是其敏感性和特异性仍不够高,报告其在成年人的敏感性从14%~90%,平均65%。特异性稍高,从60%~90%。从另一方面说,监测时间短也是一个缺点,因为反流常是间歇性发作,且多在饭后,监测时间短不易捕捉到反流。用腹带加压不是生理状态,虽然提高了敏感性(其中也包括了一些假阳性),却降低了特异性。目前此检查多被pH监测所取代,但在疑为非酸性反流的情况下,尚有一定用途。