概述
甲状腺相关眼病(thyroid associated ophthalmopathy,TAO)是眼眶最常见的疾病之一。过去命名较多,如甲状腺眼病、甲状腺毒性眼病、内分泌性眼肌病变、内分泌性眼球突出、眼球突出性甲状腺肿、甲状腺相关眼眶病、恶性突眼和浸润性突眼等。Graves于1835年描述了毒性甲状腺肿的临床表现,因此多数学者又称之为Graves病。1840年Basedow以眼科观点详加讨论,故又称Basedow病。为区别单纯有眼征与同时伴有甲状腺功能亢进者,习惯上将具有眼部症状同时伴甲状腺功能亢进者称为Graves眼病,而无甲状腺功能亢进及其病史者称眼型Graves病。大约10%的患者甲状腺功能...[详细]
病因
甲状腺相关眼病病因至今不明,但诸多迹象和研究表明甲状腺相关眼病是一种器官特异性自身免疫性疾病,并与多种致病因素有关。
发病机制
确切的发病机制尚不清楚。200多年来,很多学者对本病进行了研究,对发病机制的探讨积累了大量资料。特别是近10年来,随着免疫组织化学、分子生物学和遗传学的迅速发展,以及研究方法的更新和一些新技术的采用,对本病有了新的认识。目前研究认为它是一种与丘脑下部-垂体-甲状腺轴相关的眼部病变。本病与遗传有关,也是一种极其复杂的自身免疫性疾病,即T淋巴细胞亚群比例失调,致使B淋巴细胞增多,免疫球蛋白水平升高。淋巴因子增多,成纤维细胞激活,产生过多细胞外物质和胶原纤维。 Trokel认为Graves病人发生双眼眶内炎症可能是一种原因不明的器官特异性自身免疫紊乱,淋巴细胞或免疫球蛋白攻击自身抗...[详细]
临床表现
甲状腺相关眼病是一组复杂的眼眶病,其典型的临床症状为:畏光、流泪、异物感、视力下降和复视等。体征包括:眼睑退缩、上睑迟落、结膜充血、眶周组织水肿、眼球突出、眼外肌肥大、眼睑闭合不全、暴露性角膜炎及压迫性视神经病变等。双眼球突出合并眼睑退缩、凝视和甲状腺肿大是典型的内分泌突眼病征。长期以来,众多学者对眼部体征进行了深入研究和描述。 甲状腺相关眼病的体征又因甲状腺相关眼病患者的病程是急性或慢性期、受累的严重程度、病变处于活跃或稳定状态、眼组织受累的部位不一样等各种因素而异,故每个患者所出现的体征不完全相同。一些眼征对甲状腺相关眼病来说是相对独特的,如眼球突出加上睑迟落或凝视,眼球突出加限...[详细]
并发症
角膜病变及视神经病变等。
实验室检查
在正常情况下,腺垂体分泌的甲状腺刺激激素(TSH),又称促甲状腺激素调节着甲状腺素的分泌,而下丘脑的促甲状腺激素释放激素(TRH)又调节着TSH的分泌。甲状腺激素与TSH之间呈典型的负反馈抑制,即甲状腺激素水平升高时,TSH的分泌受到抑制,而甲状腺激素水平低时,腺垂体受刺激TSH分泌增多。血清中甲状腺素(T2或T6)水平下降,引起血清FSH水平升高及TSH对TRH刺激反应增强。甲状腺功能紊乱改变着以上的调节和反应,甲状腺功能的状态与TAO密切相关,故了解甲状腺功能的状况对TAO的诊断有着重要意义。 TAO的实验室检查方法多种,每一种检查都从一个侧面反应甲状腺的功能,需了解这些检查的优...[详细]
诊断
大多数TAO患者诊断并不困难,因患者具有典型的眼部体征和一些客观证据。其共同特征有: 1.眼睑肿胀,上睑退缩,下落迟缓,瞬目反射减少。单眼或双眼进行性前突。 2.眼外肌受累、活动受限,出现复视或斜视。 3.超声波、CT、扫描和MRI检查,发现眼外肌肥大。 实验室检查结果因TAO的类型不同而异。TAO伴有甲状腺功能亢进者,核素测定甲状腺吸碘率升高;血清三碘甲状腺原氨酸(T3)、四碘甲状腺素(T4)升高,促甲状腺激素(TSH)下降。而TAO甲状腺功能正常者,T3、T4、游离T3和T4处于正常水平。 少部分TAO诊断困难,很多眼眶病都可以引起眼球前突,...[详细]
治疗
甲状腺相关眼病发病机制不明,目前还不知道患者的眼病是朝着自愈的方向发展或最终演变成严重眼病。因此在决定该病治疗类型和顺序时应考虑患者甲状腺功能状况、全身健康情况、心理因素、眼部体征的多少、严重程度、是否稳定等。所以最佳治疗措施由很多变量决定的,选择时较困难,可供选择的治疗方法也很多。经多年对甲状腺相关眼病治疗的临床研究和经验积累,对甲状腺相关眼病治疗原则基本上达成一定的共识,但未形成定论。 1.眼科治疗原则 (1)观察:甲状腺相关眼病患者的症状和体征较轻,分级属Ⅰ~Ⅱ级,病程不是很长,眼球运动不受限,视功能正常,属非浸润性眼病。在国内大部分这类病人属观察对象,一般全身不用糖...[详细]
预后
部分病例在甲状腺功能好转后眼部症状缓解,但也常与部分病人加重,出现其他并发症时则预后不良。
预防
积极治疗原发性甲状腺疾病。

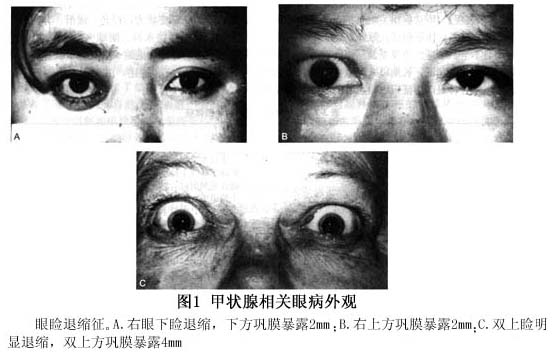 甲状腺相关眼病患者35%~60%出现眼睑退缩,导致上睑退缩的原因:①Müller肌作用过度(交感性作用过度);②提上睑肌与周围组织发生粘连;③下睑缩肌与周围组织发生粘连。 Small研究正常人和10例甲状腺相关眼病患者提上睑肌,活检发现患者肌纤维都明显扩大,部分患者的肌腱稍增厚,且各肌纤维和肌束之间隙加宽,肌纤维之间轻度纤维化,肌间隙有黏多糖类物质沉积,轻度局灶性炎症和脂肪浸润。以上为上睑退缩、迟落及肿胀的病理学基础。 2.软组织受累(soft-tissue involvement) 甲状腺相关眼病患者眼部因炎性细胞浸润,血管充血扩张、通透性增加,组织间液体增多。但主要是组织间隙黏多糖类物质沉积明显增加,组织中吸收了大量水分。此两种因素加在一起使眼睑、结膜充血变红,眼睑、结膜、泪腺、眼眶软组织肿胀。急性期甲状腺相关眼病患者或浸润性突眼眼部软组织受累最为明显。 (1)眼睑充血肿胀:眼睑充血肿胀表现眼睑色红、丰满增厚,睑上沟消失。上睑充血肿胀多见,它又分为轻度、中度或重度,重度眼睑充血肿胀导致眼睑动度差,眼睑不能闭合,这是引起暴露性角膜炎的主要原因(图2)。
甲状腺相关眼病患者35%~60%出现眼睑退缩,导致上睑退缩的原因:①Müller肌作用过度(交感性作用过度);②提上睑肌与周围组织发生粘连;③下睑缩肌与周围组织发生粘连。 Small研究正常人和10例甲状腺相关眼病患者提上睑肌,活检发现患者肌纤维都明显扩大,部分患者的肌腱稍增厚,且各肌纤维和肌束之间隙加宽,肌纤维之间轻度纤维化,肌间隙有黏多糖类物质沉积,轻度局灶性炎症和脂肪浸润。以上为上睑退缩、迟落及肿胀的病理学基础。 2.软组织受累(soft-tissue involvement) 甲状腺相关眼病患者眼部因炎性细胞浸润,血管充血扩张、通透性增加,组织间液体增多。但主要是组织间隙黏多糖类物质沉积明显增加,组织中吸收了大量水分。此两种因素加在一起使眼睑、结膜充血变红,眼睑、结膜、泪腺、眼眶软组织肿胀。急性期甲状腺相关眼病患者或浸润性突眼眼部软组织受累最为明显。 (1)眼睑充血肿胀:眼睑充血肿胀表现眼睑色红、丰满增厚,睑上沟消失。上睑充血肿胀多见,它又分为轻度、中度或重度,重度眼睑充血肿胀导致眼睑动度差,眼睑不能闭合,这是引起暴露性角膜炎的主要原因(图2)。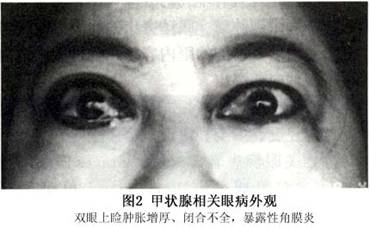 (2)球结膜充血水肿:局部球结膜充血大多是在内、外直肌附着处的血管扩张(图3A),具有一定的诊断意义。通常球结膜充血水肿发生于颞侧或下方、也可以发生于鼻侧,上方相对少见。球结膜因严重充血而变红,肿胀而高起。并突出于睑裂外是引起暴露性膜炎的又一原因(图3B)。
(2)球结膜充血水肿:局部球结膜充血大多是在内、外直肌附着处的血管扩张(图3A),具有一定的诊断意义。通常球结膜充血水肿发生于颞侧或下方、也可以发生于鼻侧,上方相对少见。球结膜因严重充血而变红,肿胀而高起。并突出于睑裂外是引起暴露性膜炎的又一原因(图3B)。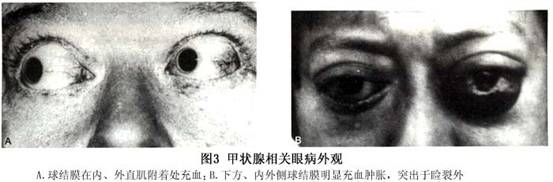 (3)泪器受累:泪阜可因充血、水肿而隆起。泪腺可因充血、水肿而肿大,临床可提起上睑外侧,可见颞上穹隆部肿大以及突出的泪腺,有些病例在颞上方可扪及肿大的泪腺,更多的是眼眶CT扫描显示泪腺肿大(图4)。甲状腺相关眼病患者泪腺受累,原因仍不明。组织病理学检查发现轻度单核细胞浸润和间质水肿,无广泛纤维化。Khalid等用高性能液相色谱法(high performance liquid chromatography)测定50例甲状腺相关眼病患者的泪液,并与健康人相对照,结果发现约1/6患者(8/50例)泪液中IgA水平升高,对照组未发现任何异常,10例球蛋白增加,提示泪腺蛋白成分有改变。
(3)泪器受累:泪阜可因充血、水肿而隆起。泪腺可因充血、水肿而肿大,临床可提起上睑外侧,可见颞上穹隆部肿大以及突出的泪腺,有些病例在颞上方可扪及肿大的泪腺,更多的是眼眶CT扫描显示泪腺肿大(图4)。甲状腺相关眼病患者泪腺受累,原因仍不明。组织病理学检查发现轻度单核细胞浸润和间质水肿,无广泛纤维化。Khalid等用高性能液相色谱法(high performance liquid chromatography)测定50例甲状腺相关眼病患者的泪液,并与健康人相对照,结果发现约1/6患者(8/50例)泪液中IgA水平升高,对照组未发现任何异常,10例球蛋白增加,提示泪腺蛋白成分有改变。 (4)眼眶软组织肿胀:眶内容物主要由眶脂肪和眼外肌组成,在急性期甲状腺相关眼病患者中眶脂肪间隙因水肿和充血而变宽,眼外肌因水肿和充血而肥大,急性期一般都有炎性细胞特别是淋巴细胞浸润、血管扩张,加重眼眶组织肿胀,眶内容物大量增加,眶压增高,眼静脉回流受阻,更多的液体聚集在软组织内,更加重眼眶软组织肿胀,致使眼球前突、活动受限。高分辨CT检查时见眶脂肪密度加大,眼上静脉增粗。 眼部软组织受累患者常出现相关症状,如眼部不适,眼干、眼胀痛,异物感,畏光、流泪,复视,视力下降等(图5)。
(4)眼眶软组织肿胀:眶内容物主要由眶脂肪和眼外肌组成,在急性期甲状腺相关眼病患者中眶脂肪间隙因水肿和充血而变宽,眼外肌因水肿和充血而肥大,急性期一般都有炎性细胞特别是淋巴细胞浸润、血管扩张,加重眼眶组织肿胀,眶内容物大量增加,眶压增高,眼静脉回流受阻,更多的液体聚集在软组织内,更加重眼眶软组织肿胀,致使眼球前突、活动受限。高分辨CT检查时见眶脂肪密度加大,眼上静脉增粗。 眼部软组织受累患者常出现相关症状,如眼部不适,眼干、眼胀痛,异物感,畏光、流泪,复视,视力下降等(图5)。 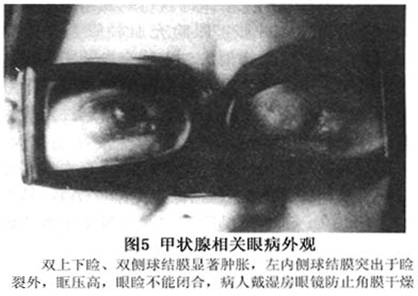 3.眼球突出(exophthalmos) 甲状腺相关眼病除具有诊断意义的特殊眼睑征外,眼球突出也是常见的体征,单纯的眼球突出不具备诊断意义,但单纯的眼球突出在甲状腺相关眼病很少见,通常都伴有一些特殊的眼部改变。若只有单纯的眼球突出,应考虑其他眼眶病、特别眼眶肿瘤。眼球突出的原因是眼外肌肥大、眶脂肪增多,增加的眶内容物在骨性眼眶内向前移,推挤眼球向前突出。甲状腺相关眼病患者眼球突出为最常见的体征,突出度可分轻度、中度和重度。甲状腺相关眼病患者双眼球突度相对比较对称,58%的病例双眼突度差少于5mm,89%的病例双眼突度差少于7mm。总之,双眼突度差不超过10.9mm。若不超此值,一眼明显突出说明该眶内可能有肿瘤。甲状腺相关眼病患者眼球突度比正常人一般增多3mm。 4.眼球不全脱位(globe subluxation) 眼球不全脱位可发生在进行性甲状腺相关眼眶病中,但比较少见,是由于眼眶内脂肪容积迅速增加,致眼球向前移位,眼球的赤道部达眶缘部,眼睑可往后退缩(图6)。所有眼球不全脱位的患者,CT扫描均显示眶内脂肪含量增加,而眼外肌无明显扩大,无复视史。
3.眼球突出(exophthalmos) 甲状腺相关眼病除具有诊断意义的特殊眼睑征外,眼球突出也是常见的体征,单纯的眼球突出不具备诊断意义,但单纯的眼球突出在甲状腺相关眼病很少见,通常都伴有一些特殊的眼部改变。若只有单纯的眼球突出,应考虑其他眼眶病、特别眼眶肿瘤。眼球突出的原因是眼外肌肥大、眶脂肪增多,增加的眶内容物在骨性眼眶内向前移,推挤眼球向前突出。甲状腺相关眼病患者眼球突出为最常见的体征,突出度可分轻度、中度和重度。甲状腺相关眼病患者双眼球突度相对比较对称,58%的病例双眼突度差少于5mm,89%的病例双眼突度差少于7mm。总之,双眼突度差不超过10.9mm。若不超此值,一眼明显突出说明该眶内可能有肿瘤。甲状腺相关眼病患者眼球突度比正常人一般增多3mm。 4.眼球不全脱位(globe subluxation) 眼球不全脱位可发生在进行性甲状腺相关眼眶病中,但比较少见,是由于眼眶内脂肪容积迅速增加,致眼球向前移位,眼球的赤道部达眶缘部,眼睑可往后退缩(图6)。所有眼球不全脱位的患者,CT扫描均显示眶内脂肪含量增加,而眼外肌无明显扩大,无复视史。 Nunery报道甲状腺相关眼病临床有2种亚型:Ⅰ型是眼球运动正常或只在极度转向后轻微受限,有程度不同的对称性突眼,无眼眶炎症,好发于年轻妇女,平均36岁,女性居多,女∶男为8∶1。眼眶CT扫描显示眶内脂肪含量(容积)增多,伴或不伴眼外肌扩大。Ⅱ型是限制性肌病变,眼球原位20°内复视,眼突度不对称,平均年龄较大,为52岁,女∶男为2∶l。CT扫描显示眼外肌不对称扩大。眼球不全脱位患者多属I型。 5.眼外肌受累(extraocular muscle involvement) 甲状腺相关眼病常有限制性眼外肌病变,又称甲状腺眼外肌病,表现为眼外肌的肌腹扩大,肌附着处正常。轻度受累者临床不易确定,超声、CT或MRI检查可显示。严重甲状腺眼外肌病除眼球前突、移位影响患者容貌外,影响更大的是复视,造成头疼、眼胀,生活、学习和工作极端困难(图7)。影响较次的是双眼集合功能下降,看近或阅读不能持久,久后患者感眼胀痛、头昏。类似青光眼的临床表现。
Nunery报道甲状腺相关眼病临床有2种亚型:Ⅰ型是眼球运动正常或只在极度转向后轻微受限,有程度不同的对称性突眼,无眼眶炎症,好发于年轻妇女,平均36岁,女性居多,女∶男为8∶1。眼眶CT扫描显示眶内脂肪含量(容积)增多,伴或不伴眼外肌扩大。Ⅱ型是限制性肌病变,眼球原位20°内复视,眼突度不对称,平均年龄较大,为52岁,女∶男为2∶l。CT扫描显示眼外肌不对称扩大。眼球不全脱位患者多属I型。 5.眼外肌受累(extraocular muscle involvement) 甲状腺相关眼病常有限制性眼外肌病变,又称甲状腺眼外肌病,表现为眼外肌的肌腹扩大,肌附着处正常。轻度受累者临床不易确定,超声、CT或MRI检查可显示。严重甲状腺眼外肌病除眼球前突、移位影响患者容貌外,影响更大的是复视,造成头疼、眼胀,生活、学习和工作极端困难(图7)。影响较次的是双眼集合功能下降,看近或阅读不能持久,久后患者感眼胀痛、头昏。类似青光眼的临床表现。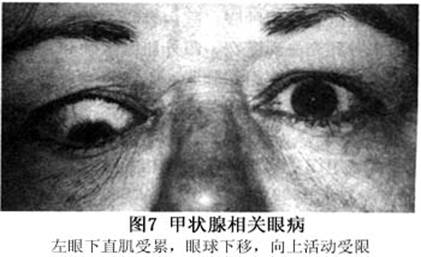 眼外肌病变通常为双侧、多肌肉,垂直肌受累比水平肌多见。下直肌受累最常见,占60%。依次为内直肌50%,上直肌40%和外直肌29%。CT扫描(水平及冠状位)显示,肌腹呈纺锤状扩大,边界清楚,肌腱不长大(图8A)。甲状腺相关眼病临床可根据患者复视,眼球运动受限,或眼球移位考虑眼外肌受累,一般占60%,但眼眶CT扫描证明眼外肌肥大者占93%,甲状腺相关眼病眼眶CT扫描时不能只做水平扫描,否则容易将单眼的下直肌肥大误认为眶内肿瘤,作冠状扫描后方可得出正确诊断(图9)。
眼外肌病变通常为双侧、多肌肉,垂直肌受累比水平肌多见。下直肌受累最常见,占60%。依次为内直肌50%,上直肌40%和外直肌29%。CT扫描(水平及冠状位)显示,肌腹呈纺锤状扩大,边界清楚,肌腱不长大(图8A)。甲状腺相关眼病临床可根据患者复视,眼球运动受限,或眼球移位考虑眼外肌受累,一般占60%,但眼眶CT扫描证明眼外肌肥大者占93%,甲状腺相关眼病眼眶CT扫描时不能只做水平扫描,否则容易将单眼的下直肌肥大误认为眶内肿瘤,作冠状扫描后方可得出正确诊断(图9)。 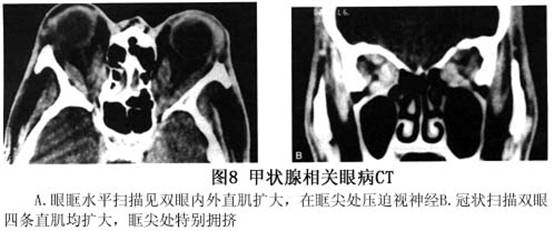
 6.角膜受累(corneal involvement) 角膜受累是甲状腺相关眼病常见的并发症,有以下几种类型,其严重程度不同,最严重的是角膜溃疡伴继发感染。 (1)浅层点状角膜炎(superficial punctate keratitis,SPK):角膜上皮散在或弥漫性点状脱落,位于角膜中央或其他部分,用荧光素或玫瑰红染色呈点状绿色或红色。发生率占甲状腺相关眼病的8.3%。 (2)上角膜缘角膜结膜炎(superior limbic keratoconjuntivitis,SLK):多发生于青年女性,可单侧或双侧患病。SLK者占甲状腺相关眼病的0.9%。有些患者两者可同时出现,也有患甲亢多年后才出现SLK。临床表现可有畏光,异物感,反复发作,上睑结膜弥漫充血,上部球结膜充血,范围在10~2点钟,可轻度至重度。上角膜缘灰白色浸润、增厚与相连角膜常形成“沟状”,上部角膜可有点状上皮脱落,荧光素染色呈绿色。另外可伴丝状角膜炎。不翻转上睑常误认为慢性结膜炎、浅层巩膜炎。 (3)暴露性角膜炎或角膜溃疡(exposure keratitis or ulceration):其临床表现为角膜暴露干燥、上皮脱落,严重者继发感染,角膜灰白,炎性浸润,坏死形成溃疡,可伴前房积脓或化脓性眼内炎(图10),这是甲状腺相关眼病最严重的角膜并发症。若患眼失明、疼痛难忍,最终需摘除眼球。引起暴露性角膜炎的原因有:①眼球严重突出,眼睑闭合不全;②眼睑肿胀、眼轮匝肌功能低下,闭合困难;③球结膜重度充血水肿,突出于睑裂外,眼睑闭合受阻;④眼外肌受累,功能障碍,保护角膜的Bell现象消失。
6.角膜受累(corneal involvement) 角膜受累是甲状腺相关眼病常见的并发症,有以下几种类型,其严重程度不同,最严重的是角膜溃疡伴继发感染。 (1)浅层点状角膜炎(superficial punctate keratitis,SPK):角膜上皮散在或弥漫性点状脱落,位于角膜中央或其他部分,用荧光素或玫瑰红染色呈点状绿色或红色。发生率占甲状腺相关眼病的8.3%。 (2)上角膜缘角膜结膜炎(superior limbic keratoconjuntivitis,SLK):多发生于青年女性,可单侧或双侧患病。SLK者占甲状腺相关眼病的0.9%。有些患者两者可同时出现,也有患甲亢多年后才出现SLK。临床表现可有畏光,异物感,反复发作,上睑结膜弥漫充血,上部球结膜充血,范围在10~2点钟,可轻度至重度。上角膜缘灰白色浸润、增厚与相连角膜常形成“沟状”,上部角膜可有点状上皮脱落,荧光素染色呈绿色。另外可伴丝状角膜炎。不翻转上睑常误认为慢性结膜炎、浅层巩膜炎。 (3)暴露性角膜炎或角膜溃疡(exposure keratitis or ulceration):其临床表现为角膜暴露干燥、上皮脱落,严重者继发感染,角膜灰白,炎性浸润,坏死形成溃疡,可伴前房积脓或化脓性眼内炎(图10),这是甲状腺相关眼病最严重的角膜并发症。若患眼失明、疼痛难忍,最终需摘除眼球。引起暴露性角膜炎的原因有:①眼球严重突出,眼睑闭合不全;②眼睑肿胀、眼轮匝肌功能低下,闭合困难;③球结膜重度充血水肿,突出于睑裂外,眼睑闭合受阻;④眼外肌受累,功能障碍,保护角膜的Bell现象消失。 7.视神经病变(optic neuropathy) 视神经病变主要是肥大的眼外肌在眶尖处压迫视神经,使其血液供应发生障碍,神经纤维肿胀、变性或退变,晚期视神经萎缩。其他引起视神经病变的原因有甲状腺相关眼病急性期眶内容物急剧增加,眶压升高,直接压迫视神经;急性期眶组织发炎,毒素伤害视神经。甲状腺相关眼病伴视神经病变的发生率为8.6%。视神经病变者CT扫描显示眼外肌腹显著扩大,眶尖拥挤中度至重度占79.2%。在眶尖或近眶尖部视神经变扁平或由扩大的眼外肌压迫而变小的占56.9%。上眼静脉扩张33.3%,眼球突出95%,泪腺移位向前至额部颧突64%,少数病例筛骨纸板内凸。 压迫性视神经病变是一潜在的严重并发症,患者年龄偏大,眼球突出为轻到中度,视力下降和视野缺损隐匿发生。初期时,眼底镜检查视盘无改变,随着病情发展,视盘出现水肿或萎缩,视网膜可能有皱褶。患者表现为视物模糊,视力下降不能用镜片矫正,最后视力丧失。 8.眼压升高(increasing intraocular tension) Wessely首先报道甲状腺相关眼病患者伴眼压升高,但一般并不都把眼压测量作为本病的常规检查。甲状腺相关眼病伴眼压升高或继发青光眼可能与以下因素有关:①眼眶充血,眼上静脉扩张(回流受阻)致巩膜表面静脉压升高;②眼球向限制性眼外肌作用相反的方向转动时,肥大的眼外肌压迫眼球;③小梁网有黏多糖沉着,甲状腺毒性作用和(或)遗传相关的易感性(青光眼家族史者)。 对甲状腺相关眼病患者测量眼压,可在眼球原位时测量,Peele Cockerham等发现眼压升高者占24%,但Spicerer研究当眼球上转15°~20°时测量眼压,眼压升高更为显著,并提出一般患者至少每6个月测量1次。对活跃期患者应间隔时间短一些。眼压升高是2次测量结果都高于22mmHg。诊断甲状腺相关眼病伴青光眼是根据眼压升高、杯(盘)进行性增大及特征性视野改变。注意了解甲状腺相关眼病前有无眼压升高及青光眼治疗史。还应与接受较长时间激素治疗导致的激素性青光眼区别。Karadimas等研究100例甲状腺功能低下患者,未发现眼压升高。 根据甲状腺病的眼部体征表现,Werner于1969年在美国甲状腺协定提出甲状腺相关眼病眼部改变的分级,1977年进行了修改。Van Dyke 于1981年为方便记忆,将第1个英文字母缩写成NOSPECS(表1),0和1级眼部临床表现较轻,为非浸润性(NO,non-infiltration),2至6级伴有更严重的眼部侵犯,为浸润性(SPECS,infiltration)。
7.视神经病变(optic neuropathy) 视神经病变主要是肥大的眼外肌在眶尖处压迫视神经,使其血液供应发生障碍,神经纤维肿胀、变性或退变,晚期视神经萎缩。其他引起视神经病变的原因有甲状腺相关眼病急性期眶内容物急剧增加,眶压升高,直接压迫视神经;急性期眶组织发炎,毒素伤害视神经。甲状腺相关眼病伴视神经病变的发生率为8.6%。视神经病变者CT扫描显示眼外肌腹显著扩大,眶尖拥挤中度至重度占79.2%。在眶尖或近眶尖部视神经变扁平或由扩大的眼外肌压迫而变小的占56.9%。上眼静脉扩张33.3%,眼球突出95%,泪腺移位向前至额部颧突64%,少数病例筛骨纸板内凸。 压迫性视神经病变是一潜在的严重并发症,患者年龄偏大,眼球突出为轻到中度,视力下降和视野缺损隐匿发生。初期时,眼底镜检查视盘无改变,随着病情发展,视盘出现水肿或萎缩,视网膜可能有皱褶。患者表现为视物模糊,视力下降不能用镜片矫正,最后视力丧失。 8.眼压升高(increasing intraocular tension) Wessely首先报道甲状腺相关眼病患者伴眼压升高,但一般并不都把眼压测量作为本病的常规检查。甲状腺相关眼病伴眼压升高或继发青光眼可能与以下因素有关:①眼眶充血,眼上静脉扩张(回流受阻)致巩膜表面静脉压升高;②眼球向限制性眼外肌作用相反的方向转动时,肥大的眼外肌压迫眼球;③小梁网有黏多糖沉着,甲状腺毒性作用和(或)遗传相关的易感性(青光眼家族史者)。 对甲状腺相关眼病患者测量眼压,可在眼球原位时测量,Peele Cockerham等发现眼压升高者占24%,但Spicerer研究当眼球上转15°~20°时测量眼压,眼压升高更为显著,并提出一般患者至少每6个月测量1次。对活跃期患者应间隔时间短一些。眼压升高是2次测量结果都高于22mmHg。诊断甲状腺相关眼病伴青光眼是根据眼压升高、杯(盘)进行性增大及特征性视野改变。注意了解甲状腺相关眼病前有无眼压升高及青光眼治疗史。还应与接受较长时间激素治疗导致的激素性青光眼区别。Karadimas等研究100例甲状腺功能低下患者,未发现眼压升高。 根据甲状腺病的眼部体征表现,Werner于1969年在美国甲状腺协定提出甲状腺相关眼病眼部改变的分级,1977年进行了修改。Van Dyke 于1981年为方便记忆,将第1个英文字母缩写成NOSPECS(表1),0和1级眼部临床表现较轻,为非浸润性(NO,non-infiltration),2至6级伴有更严重的眼部侵犯,为浸润性(SPECS,infiltration)。 Werner将每一级再分为无(o),轻度(a),中度(b)和重度(c)。一些甲状腺相关眼病患者的病程经过全部分级,有的患者的病程不一定经过每一分级。van Dyke等提出以软组织为重点的RELIEF分级,R代表眼球向后压的阻力,E代表泪阜、结膜水肿,L代表泪腺长大,I代表结膜充血,E代表眼睑水肿,F代表眼睑饱满。每一级又分为缺乏、轻度、中度和重度,此分级法也不全面。有作者将甲状腺相关眼病的眼部改变分为非浸润性病变和浸润性病变。非浸润性病变,眼部主要表现非炎性病变,如眼睑退缩,巩膜露白,下落迟缓,凝视,若有眼球突出,但无限制性眼外肌病变和视神经损害。浸润性病变,眼部主要表现炎性浸润,如眼部软组织受累,眼外肌和视神经受损。该分类法有利于临床医生选择治疗方案。还有其他一些分级法,但很少被眼科临床采用,Werner分级法应用最广泛。Donaldson等将分级法中的o、a、b、c再数量化、具体化,将其中缺乏、轻度、中度和重度分别用0,1,2,3数量表示,最高分值为15分,这一分级评分系统被一些临床医生用来监测评估临床治疗效果。
Werner将每一级再分为无(o),轻度(a),中度(b)和重度(c)。一些甲状腺相关眼病患者的病程经过全部分级,有的患者的病程不一定经过每一分级。van Dyke等提出以软组织为重点的RELIEF分级,R代表眼球向后压的阻力,E代表泪阜、结膜水肿,L代表泪腺长大,I代表结膜充血,E代表眼睑水肿,F代表眼睑饱满。每一级又分为缺乏、轻度、中度和重度,此分级法也不全面。有作者将甲状腺相关眼病的眼部改变分为非浸润性病变和浸润性病变。非浸润性病变,眼部主要表现非炎性病变,如眼睑退缩,巩膜露白,下落迟缓,凝视,若有眼球突出,但无限制性眼外肌病变和视神经损害。浸润性病变,眼部主要表现炎性浸润,如眼部软组织受累,眼外肌和视神经受损。该分类法有利于临床医生选择治疗方案。还有其他一些分级法,但很少被眼科临床采用,Werner分级法应用最广泛。Donaldson等将分级法中的o、a、b、c再数量化、具体化,将其中缺乏、轻度、中度和重度分别用0,1,2,3数量表示,最高分值为15分,这一分级评分系统被一些临床医生用来监测评估临床治疗效果。 (4)手术治疗:慢性甲状腺相关眼病的患者,眼部病变以纤维增生为主,病变比较稳定,药物和放射治疗基本不起作用。这时应以手术为主,主要包括眼睑、眼外肌矫正术和眼眶减压术。 (5)治疗注意事项:治疗前特别是手术前一定要让病人充分了解甲状腺相关眼病的发病机制不清,任何治疗都不能阻断病变的进程,消除病因。治疗后好转的病变可能复发,须再治疗或再手术,同时告诉病人潜在的并发症。对眼球突出、斜视和眼睑退缩需要矫形的患者尤其要谨慎,部分患者情绪激动或不稳定,对自己的外观特别注重,对手术的期望值很高,对他们反复说明也许经几次手术也不一定能达到他们的要求。 2.眼科药物治疗 (1)眼睑及眶周软组织肿胀治疗:通过病人睡眠时的体位,仰卧将床头抬高,以减轻眼睑及眶周软组织肿胀,或服利尿剂如利尿酸钠(sodium ethacrynate)25mg,2次/d,减轻以上组织肿胀,但也有人认为以上方法对治疗无益。 (2)眼液、眼膏的应用:患者有异物感,眼部不适或伴眼部充血,角膜上皮脱落,荧光素染色阳性者,白天可用抗菌消炎眼液,0.4%阿米卡星或0.1%利福平等眼液3次/d,睡前用0.5%红霉素眼膏或0.3%氧氟沙星眼膏,特别是有眼干、眼睑闭合不全者必须使用。此外还可用人工泪液替代眼液,目前可用者有泪然、潇莱威、爱丽等。根据患者对以上药物治疗效果的反应,选用其中一种,以减轻症状。畏光者可配戴太阳镜。 眼睑退缩可能由于交感神经受刺激兴奋、Müller肌或提上睑肌纤维化等原因引起,对向上注视测得眼压比原位测量结果无明显增加,或病程较短者可能与前者因素有关,局部可用α-肾上腺素能阻滞药,此类口服药物有利血平、普萘洛尔(β受体阻滞药)、苯二甲胍、胍乙啶、莫西赛利(百里胺)等。但对甲状腺相关眼病患者一般使用的滴眼剂,发现5%硫酸胍乙啶眼液(guanethidine sulfate drops),3次/d,可使眼睑退缩减轻或消失。一旦眼睑位置恢复,即可减药,1次/d。用胍乙啶眼液后可使上睑垂下1.5mm,但大多数患者停药后眼睑退缩又恢复原来程度。本药可引起瞳孔缩小和结膜充血、不适和烧灼感,药物浓度达10%者可发生浅层点状角膜炎,将浓度降低至2%,2次/d则无此并发症。若全身用肾上腺素能阻滞药对心血管或呼吸道有影
(4)手术治疗:慢性甲状腺相关眼病的患者,眼部病变以纤维增生为主,病变比较稳定,药物和放射治疗基本不起作用。这时应以手术为主,主要包括眼睑、眼外肌矫正术和眼眶减压术。 (5)治疗注意事项:治疗前特别是手术前一定要让病人充分了解甲状腺相关眼病的发病机制不清,任何治疗都不能阻断病变的进程,消除病因。治疗后好转的病变可能复发,须再治疗或再手术,同时告诉病人潜在的并发症。对眼球突出、斜视和眼睑退缩需要矫形的患者尤其要谨慎,部分患者情绪激动或不稳定,对自己的外观特别注重,对手术的期望值很高,对他们反复说明也许经几次手术也不一定能达到他们的要求。 2.眼科药物治疗 (1)眼睑及眶周软组织肿胀治疗:通过病人睡眠时的体位,仰卧将床头抬高,以减轻眼睑及眶周软组织肿胀,或服利尿剂如利尿酸钠(sodium ethacrynate)25mg,2次/d,减轻以上组织肿胀,但也有人认为以上方法对治疗无益。 (2)眼液、眼膏的应用:患者有异物感,眼部不适或伴眼部充血,角膜上皮脱落,荧光素染色阳性者,白天可用抗菌消炎眼液,0.4%阿米卡星或0.1%利福平等眼液3次/d,睡前用0.5%红霉素眼膏或0.3%氧氟沙星眼膏,特别是有眼干、眼睑闭合不全者必须使用。此外还可用人工泪液替代眼液,目前可用者有泪然、潇莱威、爱丽等。根据患者对以上药物治疗效果的反应,选用其中一种,以减轻症状。畏光者可配戴太阳镜。 眼睑退缩可能由于交感神经受刺激兴奋、Müller肌或提上睑肌纤维化等原因引起,对向上注视测得眼压比原位测量结果无明显增加,或病程较短者可能与前者因素有关,局部可用α-肾上腺素能阻滞药,此类口服药物有利血平、普萘洛尔(β受体阻滞药)、苯二甲胍、胍乙啶、莫西赛利(百里胺)等。但对甲状腺相关眼病患者一般使用的滴眼剂,发现5%硫酸胍乙啶眼液(guanethidine sulfate drops),3次/d,可使眼睑退缩减轻或消失。一旦眼睑位置恢复,即可减药,1次/d。用胍乙啶眼液后可使上睑垂下1.5mm,但大多数患者停药后眼睑退缩又恢复原来程度。本药可引起瞳孔缩小和结膜充血、不适和烧灼感,药物浓度达10%者可发生浅层点状角膜炎,将浓度降低至2%,2次/d则无此并发症。若全身用肾上腺素能阻滞药对心血管或呼吸道有影